Заповедь не навреди основа профессиональной деятельности. Принцип уважения прав и достоинств человека
Моральные принципы врачевания были заложены «отцом медицины» Гиппократом. В «Клятве» Гиппократ сформулировал обязанности врача перед пациентом и своими коллегами по ремеслу. Один из важнейших принципов ― «не навреди». В «Клятве» говорится: «Я направлю режим больных к их выгоде сообразно с моими силами и моим разумением, воздерживаясь от причинения всякого вреда и несправедливости». Принцип «не навреди» фокусирует в себе гражданское кредо врачебного сословия.
Модель Гиппократа содержит исходную профессиональную гарантию, которая рассматривается как условие и основание признания врачебного сословия не только обществом в целом, но и каждым человеком, который доверяет врачу свою жизнь.
Нормы и принципы поведения врача, определенные Гиппократом наполнены содержанием, обусловленным целями и задачами врачевания, независимо от места и времени их реализации. Несколько изменяясь, они соблюдаются и сегодня в том или ином этическом документе.
Примером документа, созданного на основе «модели Гиппократа» служит «Клятва врача Республики Беларусь».
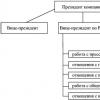
Формы вреда со стороны врача:
― вред, вызванный бездействием, неоказанием помощи тому, кто в ней нуждается;
― вред, вызванный небрежностью либо злым умыслом, например, корыстной целью;
― вред, вызванный неверными, необдуманными или неквалифицированными действиями;
― вред, вызванный объективно необходимыми в данной ситуации действиями.
Таким образом, принцип «не навреди» нужно понимать, что вред, исходящий от врача, должен быть только вредом объективно неизбежным и минимальным.
Модель Парацельса и принцип «делай добро» ― модель врачебной этики, которая сложилась в Средние века. Наиболее четко ее принципы были изложены Парацельсом (Филипп Ауреол Теофраст Бомбаст фон Гогенхейм (1493–1541). Этот принцип является расширением и продолжением предыдущего принципа.
Принципы Парацельса: «врач должен денно и нощно думать о своем больном»; «врач не смеет быть лицемером, мучителем, лжецом, легкомысленным, но должен быть праведным человеком»; «сила врача ― в его сердце, работа его должна освещаться естественным светом и опытностью»; «величайшая основа лекарства ― любовь».
В отличие от модели Гиппократа, когда врач завоевывает социальное доверие пациента, в модели Парацельса основное значение приобретает патернализм («pater» - латинское понятие «отец») ― эмоциональный и духовный контакт врача с пациентом, на основе которого строится весь лечебный процесс. Основным моральным принципом, формирующимся в границах данной модели, является принцип «делай добро», благо или «твори любовь», благодеяние, милосердие. Врачевание - это организованное осуществление добра.
Выделяют 4 основных принципа:
1. Не навреди.
2. Делай благо.
3. Принцип справедливости.
4. Уважение автономии пациента.
Выделяют 3 правила:
а) правило конфиденциальности;
б) правило правдивости;
в) правило информированного согласия.
Принципы биоэтики
I. Не навреди (nonnocere)
Основные виды вреда, нанесенные врачом:
1. Вред от бездействия или неоказания помощи (124 ст. УК).
2. Вред от злого умысла. На первом месте стоят корыстные мотивы, то есть, экономический интерес. Около 20-30% операций совершаются без необходимости (в США). Акад. Осипов проверял несколько клиник, где делают аборты, и оказалось, что примерно половину абортов делают небеременным женщинам.
3. Неквалифицированные действия, то есть, погрешность в работе.
4. Неизбежный объективно необходимый вред пациенту от диагностики и лечения. В данном случае действует принцип адекватности, соразмерности и ожидаемого результата. Диагностический риск не должен превышать важности получаемой информации. Терапевтические и хирургические риски не должны быть выше важности получаемого результата.
Наиболее ярко встает проблема о болезни, возникшей после предыдущего лечения.
II. Делай благо (твори добро)
Этот принцип являлся главным в эпоху Парацельса.
Благо – максимально широкого содержания философская категория, охватывает все ценности человека. Парацельс: «Сила врача – в его сердце». С XVI в. вошло в практику использование суггестии (внушения).
Федор Гаас (русский врач): «Спешите делать добро». Лечил самых неудачных людей, заключенных.
До середины XX века абсолютным благом считались жизнь и здоровье пациента. Однако, в современной медицине:
1. Усложнились вопросы, решаемые врачом и пациентом.
2. Свое благо выбирает сам пациент. Он выбирает свое благополучие.
III. Принцип справедливости
В 1994 году ВОЗ приняла очень важный документ: «Глобальная повестка дня для биоэтики»:
1. Каждый человек, проживающий на Земле, имеет право на адекватную медицинскую помощь.
2. Справедливость – важный принцип для политики здравоохранения.
3. Граждане имеют право принимать участие в разработке политики здравоохранения.
Справедливость – это соответствие должному, характеристика распределения между людьми благ, ответственности, невзгод, и т.д.
В истории философии: справедливость – природное право более сильного на лучшую участь. С развитием цивилизации справедливость обязательно в каких-либо вопросах должна касаться вопросов равенства.
В медицине конкурируют 2 основные идеи:
1. Идея рыночной справедливости.
2. Идея равного доступа к определенному минимуму медицинских благ.
Наиболее принятой концепцией является концепция американского ученого Ролза: в любом обществе справедливость может быть достигнута последовательным соблюдением трех принципов:
1. Принцип равной свободы каждой личности.
2. Принцип равных возможностей.
3. Принцип сглаживания различий.
Первые два принципа приводят к неравенству, а третий способствует сглаживанию этих резких различий.
В XX в. бурное развитие государственной медицины и обязательного медицинчкого страхования является основой для равного доступа граждан к определенного рода медицинчким благам. Европа провозгласила лозунг: «Равное здоровье для всех европейцев».
Россия занимает 185 место из 191 по уровню справедливости.
Уровни справедливости:
1. Макроуровень. Определяется, какую долю национального богатства государство тратит на здравоохранение. В России – около 3%, в Европе – 8-9%, в США – 13%.
2. Определяется распределением медицинских благ по регионам страны.
3. Уровень деятельности конкретной клиники и конкретного врача.
Принципы справедливости:
а) по степени необходимости;
б) по очередности.
Этот принцип является старейшим в медицинской этике. По-латински он звучит «primum non nocere»: «прежде всего - не навреди». Слова «прежде всего» могут быть истолкованы в том смысле, что этот принцип является наиболее важным в деятельности врача. Обычно в принципе «не навреди» усматривают суть врачебной этики Гиппократа. В клятве Гиппократа говорится: «Я направлю режим больных к их выгоде сообразно с моими силами и моим разумением, воздерживаясь от причинения всякого вреда и несправедливости».
Что именно понимается под вредом применительно к деятельности врача? Если подходить к ситуации «врач-пациент» со стороны врача ,можно различить следующие формы вреда:
1) вред, вызванный бездействием, то есть неоказанием помощи тому, кто в ней нуждается;
2) вред, вызванный недобросовестностью, злым или корыстным умыслом;
3) вред, вызванный неверными или неквалифицированными действиями.
Первая разновидность вреда – неоказание помощи - в некоторых случаях может быть правонарушением, то есть невыполнением такого обязательства, которое налагается законом либо нормативными документами. Поэтому в таких ситуациях проблема является не только моральной, но и юридической. Врач, который находится на дежурстве и не выполняет тех действий, которые он должен осуществить в отношении данного пациента, будет ответственным, во-первых, в силу невыполнения обязанностей и, во-вторых, в зависимости от тех последствий, которые повлекло его бездействие. При этом если по первому обстоятельству ответственность будет безусловной, то по второму она может быть в какой-то мере оправдана: например, в том случае, если врачу пришлось потратить время на помощь другому пациенту, находящемуся в более тяжелом состоянии. Тем не менее, пациент, которому не была оказана помощь, либо его родственники могут предъявить врачу претензии вплоть до судебного иска.
Предположим, что врач не находится при исполнении своих служебных обязанностей. В поезде или самолете возникает необходимость экстренного медицинского вмешательства, и экипаж обращается к пассажирам: «Если среди вас есть врач, просим его оказать помощь». В этой ситуации врач, оказавшийся среди пассажиров, может не придти на помощь. Привлечь его к уголовной ответственности, даже если окружающие каким-то образом узнают о его профессии, будет при этом непросто. По американским законам, например, врач, занимающийся частной практикой, в подобном случае не подлежит юридической ответственности. Однако в моральном отношении такое бездействие явно предосудительно. К примеру, профессиональная ассоциация американских врачей может лишить совершившего этот поступок врача лицензии, дающей право заниматься медицинской практикой.
Вторая разновидность вреда - вред, причиненный вследствие недобросовестности , то есть ненадлежащего исполнения своих обязанностей. Поленился ли врач выполнить какую-либо полагающуюся процедуру или не выполнил ее умышленно, - во всех случаях речь может идти об административной или юридической ответственности одновременно с моральным осуждением.
Третья разновидность вреда - вред, обусловленный недостаточной квалификацией , то есть неумением врача качественно выполнить свои обязанности. Понятие «квалификация врача» имеет, таким образом, не только техническое, но и моральноесодержание. Человек, став врачом, морально обязан уметь делать то, что должен делать врач. Более того, он морально обязан уметь делать все то, что относится сегодня к переднему краю медицинской практики.
Если взглянуть на ситуацию «врач-пациент» со стороны пациента, можно увидеть другие виды вреда.
Так, вред для пациента может быть связан, например, как с утаиванием информации врачом, то есть с обманом пациента, так и с сообщением ему правдивой информации. С одной стороны, обманывая кого-либо, мы этим наносим ему вред, поскольку унижаем его достоинство, не говоря уже о том, что человек, делающий что-то на основе недостаточной или неверной информации, может нанести ущерб себе или окружающим. Но вред может быть нанесен и в том случае, если пациенту дается правдивая, но обескураживающая информация о состоянии его здоровья, особенно когда это делается в жестоких формах, без учета его психического состояния.
Вред пациенту может проистекать из того, что врач - или любой другой работник лечебного учреждения - сообщает медицинскую информацию о данном пациенте третьим лицам, нарушая, тем самым, правило конфиденциальности. Раскрытие этой информации является нарушением закона, защищающего врачебную тайну. Тем не менее, в некоторых ситуациях закон допускает или даже требует раскрытия этой информации, однако только строго определенному кругу лиц. Пациенту при этом наносится вред с целью предотвращения опасности нанесения вреда другим людям, например, посредством их инфицирования. Отметим, что в этом случае, как и в случае с обманом пациента, речь идет о причинении ему не физического, а морального вреда. Говоря о взаимоотношениях врача и пациента, необходимо иметь в виду обе эти категории вреда.
Все перечисленные разновидности вреда можно и нужно избегать. Однако если истолковывать принцип «прежде всего - не навреди» буквально, то есть в смысле избегания вообще какого бы то ни было вреда, включая любую боль и любые ограничения, то врач был бы вынужден отказаться от какого бы то ни было вмешательства. Врач причиняет боль и накладывает ограничения лишь потому, что предполагается, что пациент получит от врача благо, превышающее эту боль и ограничения. Здесь важно, во-первых, чтобы причиняемые страдания пациента не превышали того блага, которое приобретается в результате медицинского вмешательства, и, во-вторых, чтобы при выбранном врачом варианте действий эти страдания были минимальными. Таким образом, страдания пациента, исходящие от врача, должны быть только объективно неизбежными и минимальными.
О намеренном вреде пациенту мы можем говорить в случаях бездействия, умышленного причинения вреда и объективно неизбежного вреда, нанесенного врачом. Последний вид вреда можно предвидеть и заранее оценить его возможные последствия. Иногда врачи своими действиями причиняют и ненамеренный вред. Здесь возможны, соответственно, два варианта: когда вред для пациента произошел из-за нежелания задуматься о возможных последствиях и когда он проистекает из неконтролируемых врачом внешних обстоятельств. Моральная и юридическая ответственность распределяется в соответствии с причинами ненамеренного вреда.
ПРИНЦИП «ДВОЙНОГО ЭФФЕКТА» разработан в римско-католической теологии. Является традиционным методом проверки оправданности риска. Гласит: «Только такое действие следует выполнять, если оно имеет целью произвести хороший результат, а плохой будет непредусмотренным, или побочным следствием». Более точно, должны удовлетворяться 4 условия:
1. Само действие должно быть в моральном отношении хорошим или, по крайней мере, морально индифферентным. (То есть, действие, которое мы намереваемся выполнить, не должно быть злом или несправедливостью).
2. Вред, который мы принимаем во внимание, не должен быть средством, каким достигается хороший результат.
3. Мотивом должно быть достижение только хорошего результата. То есть, зло или вредное последствие не может быть умышленным, но только возможным и терпимым.
4. Должна иметься соразмерная причина, чтобы осуществить действие, несмотря на последствия, которые несёт сам поступок.
В медицинском контексте принцип двойного эффекта наиболее часто упоминается в случаях аборта. Но в биомедицинской этике он имеет, фактически, намного более широкую область применения. Он применяется в случаях контрацепции, стерилизации, трансплантации органов, а так же в случаях использования экстраординарных средств для поддержания жизни.
Принципы биомедицинской этики
биомедицинская этика деонтология пациент
- Принцип "не навреди".
- Принцип "делай благо".
- Принцип уважения автономии пациента.
- Принцип справедливости.
Принципы биомедицинской этики формулируют наиболее общие постулаты взаимоотношений медицинского работника и пациента.
Принцип "не навреди" связывают с именем Гиппократа (460 - 377 гг до н.э.). В его работах: "Клятва", "Закон", "О враче", "О благоприличном поведении", "Наставления" и других, впервые были последовательно изложены моральные основы врачевания. Обязательства перед учителями, коллегами, учениками, проявление уважения и гарантии оказания помощи любому страждущему, непричинение вреда, неприятие эвтаназии, отрицательное отношение к абортам, всемерная забота о пользе больного, сохранение врачебной тайны. Среди перечисленных основополагающим считается принцип "не навреди" - исходная этическая позиция отношения медицинского работника и пациента. Как утверждал Гиппократ в "Клятве": "Я направляю режим больных к их выгоде сообразно с моими силами и моим разумением, воздерживаясь от причинения всякого вреда и несправедливости". Современная биоэтика лишь слегка модифицировала этот принцип.
Различают следующие формы вреда:
вред, вызванный бездействием, неоказанием помощи тому, кто в ней нуждается;
вред, вызванный небрежностью либо злым умыслом, например корыстной целью;
вред, вызванный неверными, необдуманными или неквалифицированными действиями.
В этих случаях медицинский работник несет не только моральную, но и, в первую очередь, уголовную ответственность (см. статью 124 "Уголовного Кодекса РФ").
вред, вызванный объективно необходимыми в данной ситуации действиями.
Такой вред может быть вызван несколькими причинами:
- Если лечение включает болезненные или неприятные процедуры, причиняет физические страдания.
- Если при информировании пациента о состоянии его здоровья, диагнозе и прогнозе заболевания врач утаил часть информации или обманул пациента. В этом случае введенный в заблуждение пациент может причинить вред и себе, и окружающим. Кроме того, обман свидетельствует о неуважении врачом своего пациента. С другой стороны, правдивая информация, данная без необходимой подготовки, без учета состояния пациента может причинить ему не меньший вред.
- Если медицинский работник раскрывает информацию о пациенте третьим лицам, то он может нанести ему и моральный, и материальный ущерб.
- Само обращение к врачу может повлечь финансовые расходы, потерю времени, ограничение свободы для пациента.
- Если вред вызван дефицитом лекарственных средств, недостатком необходимой аппаратуры, приборов, технических устройств.
Таким образом, принцип ненанесения вреда можно сформулировать так: медицинский работник в ходе общения с пациентом не должен причинять ему ни моральный, ни физический вред. Если вред объективно неизбежен, он должен быть по возможности минимальным. Необходимо, чтобы ожидаемое в результате медицинского вмешательства благо превышало причиняемый вред.
Принцип "Делай благо". Личности рассматриваются в этическом ракурсе не только с точки зрения уважения их решений и защиты их от вреда, но также и в том, что предпринимаются усилия для защиты их здоровья. Такое отношение согласуется с принципом благодеяния. Термин "благодеяние" часто понимают как добрые дела или милосердие, что выходит далеко за рамки жесткого обязательства. В данном документе "благодеяние" понимается в более строгом значении - как обязательство. В этом смысле было сформулировано два общих правила в качестве дополнительного выражения направленного на благо действия: (1) не причиняй вреда и (2) сделай максимальным возможную пользу и сведи к минимуму возможный вред.
Принцип биомедицинской этики "делай благо" сложился в Средние века, наиболее последовательным ее выразителем считают Парацельса (1493 - 1541). Он подчеркивал глубину духовного общения врача и пациента, настаивал на необходимости познания психических особенностей личности больного и использования этих знаний в лечении. Он понимал целебность самого общения пациента с врачом, обусловленную стремлением врача творить добро больному человеку. Основной принцип биоэтики, восходящий к этическому учению Парацельса, звучит как "делай благо".
Отметим: в клятве Гиппократа обязанность делать добро в качестве безусловного долга распространяется на отношение вступающего во врачебное сословие к своему учителю и даже к его семье. Что же касается отношения к пациентам, то в этом смысле клятва оказывается не столь категорически обязывающей: здесь врач выступает скорее как представитель гильдии или цеха - корпорации, добровольно вступающий в контакт с теми, кто хочет и может обратиться к нему за помощью. Его социальная роль в отношениях с ними - это роль "благодетеля" в буквальном значении слова, то есть того, кто делает благо.
В современной же медицине на первый план выступают обязательства врача по отношению к обществу и, разумеется, к своим пациентам, как прошлым, так и нынешним. Основанием таких обязательств можно считать, скажем, полученное врачом образование (а сегодня оно если не целиком, то в преобладающей мере осуществляется за счет ресурсов общества) и те привилегии, которые общество дает этой профессии, или предоставляемую благодаря работе с пациентами возможность приобретать и совершенствовать практическое мастерство, а также проводить исследования. В целом, в отличие от времен Гиппократа, для современного врача обязанность делать благо для пациентов является намного более императивной.
Таким образом, принцип "делай благо" акцентирует необходимость не просто избегания вреда, но активных действий по его предотвращению и исправлению, но если эти действия не влекут существенного риска, затрат или потерь для оказывающего помощь. При этом имеется в виду не только и не столько тот вред, который вольно или невольно причинен медицинским работником, а, вообще говоря, любой вред, который он в состоянии предотвратить либо исправить, будь это боль, страдание, недееспособность, наконец, смерть пациента.
В целом то благо, которое обязаны преследовать врачи и другие медицинские профессионалы - обеспечение здоровья пациентов. Соответственно, задача здравоохранения - не только вылечить больного, но и предупредить потерю здоровья, если это возможно; восстановить утраченное здоровье пациента, если есть разумная надежда на его излечение, хотя в ряде случаев приходится довольствоваться и меньшим, например тем, чтобы приостановить прогрессирующее развитие болезни или даже - в случае паллиативной медицины - облегчить боли и страдания умирающего.
Принцип уважения автономии пациента , в отличие от принципа "не навреди" и "делай благо", входит в биоэтику лишь в последние десятилетия. Он связан с изменением взаимоотношений врача и пациента, с осознанием, что представление о благе могут не совпадать у врача и пациента, или у врача и родственников пациента. Безусловная и исключительная компетентность врача в определении этого блага ставится под сомнение. Более того, выбор пациента, если он расходится с позицией медицинского работника, должен быть определяющим.
Предполагается, что решение относительно своего собственного здоровья может принять автономная личность. Действие можно считать автономным лишь в том случае, если оно осуществляется:
) преднамеренно, то есть в соответствии с некоторым собственным замыслом, планом;
) с пониманием того, что именно он делает;
) без таких внешних влияний, которые определяли бы ход и результат действия.
Личность не является автономной, если она не была свободна в принятии решения, и, следовательно, не несет ответственности за свои поступки. Автономной личностью не считается ребенок до 14 лет, пациент, признанный судом недееспособным, тот, кто находится в состоянии алкогольного или наркотического опьянения, или личность, сделавшая выбор под давлением, недобровольно.
Принцип автономии утверждает право личности на невмешательство в ее планы и поступки и, соответственно, обязанность других не ограничивать автономные действия. Из этого, конечно, не следует, что окружающие никогда не вправе препятствовать автономным действиям. Существенно здесь то, что в каждом случае ограничение автономии должно специально обосновываться другими принципами. В подобных случаях обнаруживается, что данный принцип не является абсолютным - он действует лишь по факту. Иначе говоря, дело не в том, что этот принцип ни при каких условиях не должен нарушаться - существенно, чтобы мы сами отдавали себе отчет в том, что нам приходится, мы вынуждены идти на нарушение. И если в той или иной конкретной ситуации требования принципа автономии вступают в противоречие с требованиями какого-либо другого принципа, например, принципа "не навреди", то возникает необходимость нарушить один из них.
Принцип справедливости выражен в словах Гиппократа о том, что "врач должен быть справедливым при всех обстоятельствах". Но что же такое справедливость?
Так Аристотель сформулировал известный критерий справедливости: равные должны рассматриваться равно, а неравные должны рассматриваться неравно . Это формальный критерий, т.к. он не дает возможности выявить условия равенства, а именно в каком отношении сравниваемые объекты (или людей) следует рассматривать как равные. В реальных жизненных ситуациях справедливыми признаются только те действия или намерения, которые учитывают различные критерии справедливости. Применительно к медицинской практике также выделяются различные критерии, позволяющие определить справедливость или несправедливость чего-либо.
Прежде всего, выделяется критерии социальной справедливости, но при ближайшем рассмотрении выясняется, что его не только не достаточно, но и появляется необходимость в определении критериев самого понятия социальной справедливости. В социальном плане понятие справедливости рассматривается в связи с социальным равенством. В Новое время в восточных этических системах понятие "справедливости" было лишено смысла социального равенства и понималось не как способ уравнять шансы членов общества, а как "воздаяние должного".
Еще один аспект справедливости? выяснение критерия потребности . Потребности у всех разные, причем потребности человека необходимо различать (жизненно необходимые и не столь важные, возможно даже неразумные). Жизненно необходимой является потребность пациента в пище, в отличие от потребности смотреть телевизор. Другой случай? наличие ограниченного количества лекарства или дорогостоящего оборудования необходимого для нескольких пациентов ставит проблему меры потребности, т.е. у кого из пациентов в данный момент выше потребность в получении лекарства.
Еще один критерий, который может помочь врачу в решении сложной дилеммы состоит в определении заслуг того или иного больного.
В условиях современной рыночной экономики немалую роль играет еще один критерий? возможность пациента заплатить за медицинские услуги.
В реальной жизни ни один из критериев не может считаться единственно правильным и абсолютным. Хотя в той или иной ситуации может играть определяющую роль и влиять на решение медицинского работника. Причем, чем больше критериев стремится учесть врач, тем более обоснованным будет его выбор. Но если принцип справедливости вступает в противоречие с принципом "не навреди", но врач должен, исходя из медицинских показаний, оказать помощь тому, кто в ней остро нуждается, а не обладает большими заслугами или материальными средствами.
Сформулируем принцип справедливости в общем виде так: каждый пациент должен получать медицинскую помощь в том объеме, который ему необходим, и настолько срочно, насколько он нуждается в этом, независимо от расы, вероисповедания, положения в обществе, материального благосостояния.
Деонтологическая модель и принцип соблюдения долга. В начале 40-х гг. XX вв. в специальную медицинскую литературу и медицинскую практику проф.Н. Н. Петровым введен термин "медицинская деонтология". Он использовал этот термин для обозначения сферы врачебной этики, которая после 1917 г. была "отменена" за логическую и историческую связь с религиозной культурой.
Медицинская деонтология (dentos ? должное, logos ? учение) ? это совокупность "должных" правил, соответствующих той или иной конкретной области медицинской практики. Примером деонтологической модели может служить хирургическая деонтология. Н.Н. Петров в работе "Вопросы хирургической деонтологии" выделяет следующие правила:
- "хирургия для больных, а не больные для хирургии";
- "делай и советуй больному делать только такую операцию, на которую ты согласился бы при наличной обстановке для самого себя или для самого близкого тебе человека";
- "для душевного покоя больных необходимы посещения хирурга накануне операции и несколько раз в самый день операции, как до нее, так и после";
- "идеалом большой хирургии является работа с действительно полным устранением не только всякой физической боли, но всякого душевного волнения больного".
Заметим, что с точки зрения Н.Н. Петрова, "информирование" должно включать не столько "адекватную информацию", сколько внушение "о незначительности риска в сравнении с вероятной пользой операции".
А.Я. Иванюшкин дает определение деонтологии как проекции понятий врачебной этики на ту или иную ситуацию медицинской практики. Не случайно, что медицинская деонтология дифференцируется соответственно специальностям в медицине: деонтология в хирургии, стоматологии, в психиатрии, деонтология средних медицинских работников и т.д. Отечественные издание по медицинской деонтологии 60-80 гг. охватили практически все области медицины. Например, в изданной в 1977г. книге "Проблемы медицинской деонтологии" представлено 90 статей, касающихся деонтологических аспектов различных клинических дисциплин и узкопрофильных специальностей.
Литература
1.Лопатин П. В.: Биоэтика. - М.: ГЭОТАР-Медиа, 2011
2.Хрусталев Ю. М.: Введение в биомедицинскую этику. - М.: Академия, 2010
.Лопатин, П. В.: Биоэтика. - М.: ГЭОТАР-Медиа, 2008
.ГОУ ВПО "Казанский гос. медицинский ун-т" Федерального агентства по здравоохранению и социальному развитию РФ, Студенческое научное общество КГМУ: Сборник тезисов. - Казань: КГМУ, 2007
.Лопатин П. В.: Биоэтика. - М.: ГЭОТАР-Медиа, 2006
.Брек И.: Священный дар жизни. - М.: Паломник, 2004
.Т.В. Мишаткина, З.В. Бражникова, Н.И. Мушинский и др.; Под общ. ред. : Т.В. Мишаткиной, Я.С. Яскевич; Рец.: каф. философии Гомельского гос. ун-та, С.П. Винокурова; Ю.А. Гусев: Этика. - Минск: Новое знание, 2002
.М-во здравоохранения РФ, ГОУ ВУНМЦ по непрерывному медицинскому и фармацевтическому образованию; И.В. Силуянова, В.А. Антипенков, Т.Ф. Кораблева, М.С. Першин; Рец.: Ю.М. Хрусталев, Н.Н. Седова, И.А. Серова: Вопросы тестового контроля по дисциплине "Биомедицинская этика". - М.: ВУНМЦ, 2000
.под ред. проф. А.Ф. Краснова: Сестринское дело. - Самара: Перспектива, 2000
.под ред. проф. А.Ф. Краснова: Сестринское дело. - Самара: Перспектива, 1998
.под ред. В.И. Покровского; Российская академия медицинских наук: Биомедицинская этика. - М.: Медицина, 1997
.Митчем К.: Что такое философия техники?. - М.: Аспект Пресс, 1995
Репетиторство
Нужна помощь по изучению какой-либы темы?
Наши специалисты проконсультируют или окажут репетиторские услуги по интересующей вас тематике.
Отправь заявку
с указанием темы прямо сейчас, чтобы узнать о возможности получения консультации.
В литературе по проблемам биоэтики предлагаются различные варианты систематизации универсальных принципов и норм биомедицинской этики. Наиболее широкое признание получила концепция, предложенная известными американскими специалистами Томом Бичампом и Джеймсом Чилдресом в работе «Принципы биомедицинской этики». Авторы выделяют следующие принципы:
· Принцип «не навреди» (модель Гиппократа);
· Принцип «делай добро» (модель Парацельса);
· Принцип «соблюдения долга» (деонтологическая модель);
· Принцип справедливости;
· Принцип уважения прав и достоинств человека
Принципы «не навреди» и «делай добро» являются фундаментальными основаниями традиционной медицинской этики со времен Гиппократа, а принципы справедливости и уважения прав и достоинства личности становятся актуальными на современном этапе развития биомедицинской этики.
Принцип «не навреди» (Модель Гиппократа) в латинской формулировке выглядит как «Primum non nocere!», что означает «Прежде всего – не навреди!». Этот принцип восходит к этике Гиппократа и считается моральным основанием медицины. Принцип предполагает необходимость избегать вреда, который врач может нанести пациенту. Причинами вреда могут быть бездействие и неоказание помощи тому, кто в ней нуждается; небрежность и злой умысел; случайные ошибки и необдуманные или неквалифицированные действия врача. Врач также может нанести пациенту моральный вред, связанный с утаиванием информации и обманом пациента, разглашением врачебной тайны, грубым и невнимательным отношением и т. д. Безусловно, моральный долг врача – исключить из своей практики вред, вызванный этими причинами. Однако следует отметить, что любое медицинское вмешательство сопряжено с риском для пациента, и зачастую полностью избежать вреда невозможно. Поэтому, принимая решение о проведении лечебной, диагностической или профилактической процедуры, врач должен постоянно взвешивать выгоды и риски, связанные с конкретным вмешательством. Здесь важно, во-первых, чтобы причиняемый вред не превышал того блага, которое приобретается в результате медицинского вмешательства, и, во-вторых, чтобы при выбираемом варианте действий сам по себе этот вред был минимальным по сравнению со всеми другими возможными вариантами.
Принцип «делай добро» (модель Парацельса) требуетактивных действий, направленных на сохранение жизни и восстановление здоровья, облегчение боли и страдания пациента. В отличие от принципа «не навреди» эти действия предполагают не столько рациональные соображения, сколько такие чувства и эмоции, как сострадание и милосердие. При этом врач обязан заботиться не только о благе пациента, но и о благе общества (например, бороться с распространением эпидемий), а также о благе науки, без которой невозможен прогресс медицины. Трудности возникают, когда выявляются противоречия между этими видами блага. С позиции современной биомедицинской этики интерес науки не должен превалировать над интересами конкретной личности. Однако в исключительных случаях считается морально оправданным ограничение свобод отдельного человека во благо общества. «Модель Парацельса» - это такая форма взаимодействия медицинского работника с пациентом и его родственниками, в которой нравственные отношения между ними являются одним из главных элементов терапии. В модели Парацельса ведущее значение приобретает учет индивидуальных личностных особенностей пациента и установление доверительных отношений между врачом (и другими медицинскими работниками) и пациентом.
Принцип «соблюдения долга» (деонтологическая модель) . Вошел в медицинскую этику вместе с учением о профессиональном долге медицинских работников. Согласно этому принципу, медработник должен строго выполнять предписанные медицинской этикой нормы и правила и в соответствии с ними свои профессиональные обязанности. Требования профессионального долга неукоснительны для исполнения. В соответствии с этим принципом для медицинского работника становится профессиональным долгом следование принципам «не навреди», «твори добро» и другим этическим принципам и нормам. Нарушение требований профессионального долга влечет за собой те или иные меры наказания (моральные, административные, правовые).
Принцип справедливости на уровне отношений врач–пациент предполагает оказание помощи больному вне зависимости от его пола, возраста, расовой и национальной принадлежности, социального и материального положения, политических убеждений и вероисповедания, личных предпочтений врача; на уровне системы здравоохранения в целом – равный доступ всех групп населения к получению биомедицинских услуг и благ, доступность фармакологических средств, защиту наиболее уязвимых слоев населения. При распределении дефицитных ресурсов здравоохранения приходится обращаться к тем или иным критериям справедливости – равенства, учета индивидуальных потребностей или заслуг и др. Безусловно, ни один из них не может считаться абсолютным и часто для распределения ограниченных медицинских ресурсов используется несколько критериев.
Принцип уважения прав и достоинства личности основан на признании человека как безусловной ценности и предполагает свободный выбор личности в отношении своей жизни и здоровья (выбор лечебного учреждения, лечащего врача, согласие или отказ от лечения и т. д.). При этом выбор, который делает пациент, как бы он ни расходился с позицией врача, должен определять дальнейшие действия последнего. Этот принцип является в биоэтике ведущим, так как позволяет в наибольшей степени реализовать права пациента в отношении своей жизни и здоровья.
Кроме обозначенных принципов можно также отметить:
Принцип уважения человеческого достоинства, предполагающий признание самоценности каждой личности, в том числе людей, которые в силу своего физического или психического состояния не обладают возможностью выразить свою волю;
Принцип целостности, акцентирующий внимание на физической и психической тождественности личности самой себе и запрещающий манипуляцию или разрушение этого тождества;
Принцип уязвимости, характеризующий хрупкость и конечность каждой жизни, а также требующий особой защиты и внимания по отношению к отдельным группам населения (бедным, малограмотным, детям, инвалидам).
В октябре 2005 г. Генеральная конференция ЮНЕСКО приняла Всеобщую декларацию о биоэтике и правах человека. Декларация затрагивает этические вопросы, касающиеся медицины, наук о жизни и связанных с ними технологий, и утверждает 15 принципов, обеспечивающих в этих сферах деятельности уважение человеческого достоинства, прав человека и его основных свобод.