Основной принцип не навреди принадлежит. Профессиональная мораль в социальной работе - это. Мораль – это
Отправить свою хорошую работу в базу знаний просто. Используйте форму, расположенную ниже
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http :// www . allbest . ru /
Принципы и правила биоэтики
Введение
Переходя теперь к изложению принципов биоэтики, сразу же обратим внимание на следующее обстоятельство. После сказанного в предыдущей главе, особенно по поводу многообразия этических теорий, должно быть очевидным, что невозможно выдвинуть такой принцип или набор принципов, который удовлетворял бы всех без исключения. Поэтому и мы отнюдь не намерены ставить здесь подобной задачи. В соответствующей литературе предлагается много вариантов ее решения, как с точки зрения выбора тех или иных принципов в качестве основополагающих, так и с точки зрения взаимоотношений между этими принципами. Мы остановимся на одном из них, получившем наиболее широкое признание. Речь идет о концепции, предложенной известными американскими специалистами Томом Бичампом и Джеймсом Чилдресом в их неоднократно переиздававшейся книге "Принципы биомедицинской этики".
Следует отметить, что, опираясь на концепцию Бичампа и Чилдреса, можно в систематической, компактной и удобной для восприятия и понимания форме изложить этические основания биомедицины. Авторы выдвигают в качестве основополагающих четыре принципа.
1. Принцип "не навреди" и принцип "делай добро", как основные моральные регуляторы в традиционной медицинской этике
Принцип "не навреди". Этот принцип является старейшим в медицинской этике. В латинской формулировке он выглядит так: "primum non nocere", что переводится на русский как "прежде всего - не навреди (или - не повреди)", где слова "прежде всего" могут быть истолкованы и в том смысле, что этот принцип является наиболее важным в деятельности врача.
Первый вопрос, возникающий в связи с этим принципом, - как определить, что именно понимается под "вредом" применительно к сфере биомедицины, главным образом - применительно к деятельности врача, к его взаимоотношениям с пациентом. В этом смысле, если подходить к ситуации со стороны у врача, можно различить такие формы "вреда":
1) вред, вызванный бездействием, неоказанием помощи тому, кто в ней нуждается;
2) вред, вызванный небрежностью либо злым умыслом, например корыстной целью;
3) вред, вызванный неверными, необдуманными или неквалифицированными действиями;
4) вред, вызванный объективно необходимыми в данной ситуации действиями (предусмотренный и непредусмотренный).
Каждая из этих разновидностей вреда оценивается по-разному. Что касается первого - неоказание помощи, то в некоторых (но только в некоторых) случаях мы будем здесь иметь дело с правонарушением, то есть с невыполнением такого обязательства, которое налагается законом либо иным правовым нормативным актом. Поэтому, строго говоря, в таких ситуациях проблема является не столько моральной, сколько юридической, влекущей соответствующую ответственность согласно Уголовному Кодексу РФ.
Вторая разновидность - вред, причиненный вследствие небрежности, недобросовестности (то есть ненадлежащего исполнения своих прямых обязанностей, зафиксированных каким-либо правовым актом, - просто говоря, когда врач, допустим, поленился выполнить какую-либо полагающуюся в данном случае процедуру) или умышленно, преднамеренно - тоже является объектом скорее юридического, чем этического регулирования, хотя, безусловно, заслуживает и морального осуждения.
Не вызывает особых затруднений с точки зрения этического анализа и следующая разновидность вреда - вред, обусловленный недостаточной квалификацией, неумением врача качественно выполнить свои обязанности. В связи с этим, однако, важно отметить, что само понятие квалификации врача имеет не только сугубо "техническое", но и моральное содержание - тот, кто, став врачом, не умеет делать того, что обычно делает врач, достоин морального осуждения. Здесь, впрочем, многое зависит от того, как понимается слово "обычно". Одно дело, если речь идет о рядовом, "среднем" враче, и совсем другое, если о специалисте высокой квалификации. Во втором случае вполне обоснованно может применяться и такой критерий, как умение делать все то, что относится сегодня к переднему краю медицинской науки и практики. Это значит, что к врачу высокой квалификации предъявляются повышенные требования, причем не только в специальном, но и в моральном отношении.
Наконец, четвертая из перечисленных разновидностей вреда - это объективно необходимый вред. На первый взгляд, сама постановка вопроса о таком вреде может показаться парадоксальной: ведь пациент и обращается к врачу, предполагая получить некоторое благо, скажем, избавление от боли, при чем же здесь вред? Однако при более внимательном рассмотрении выясняется, что едва ли не каждое такое обращение к врачу несет" в себе вероятность причинения того или иного вреда пациенту. Если взглянуть на ситуацию с этой стороны, - со стороны пациента, - то можно будет увидеть самые разные виды вреда.
Начать с того, что сам по себе визит к врачу требует затрат времени (а теперь нередко и денег), которое пациент мог бы посвятить чему-то другому, более приятному для него, либо, напротив, в результате не смог сделать какие-то другие важные для себя дела. А если врач предписывает пациенту какой-то определенный режим, то тогда вред выражается в некотором (порой весьма существенном) ограничении возможностей пациента, его свободы; в случае госпитализации вред, связанный с ограничением возможностей, становится особенно значительным.
Еще одна форма вреда связана с информированием пациента о том, что касается его состояния и прогноза его заболевания. В этом случае вред может быть причинен в связи с утаиванием информации, с обманом пациента, а также и с сообщением ему правдивой информации. С одной стороны, обманывая кого-либо, мы этим самим по себе наносим ему вред, поскольку унижаем его достоинства, не говоря о том, что человек, делающий что-то на основе недостаточной или неверной информации, может невольно причинить ущерб и себе, и окружающим. С другой стороны, вред может быть нанесен и в том случае, если пациенту дается правдивая, но обескураживающая информация о состоянии его здоровья, особенно когда это делается в жестоких формах, без учета его эмоционального состояния.
Вред пациенту, далее, может проистекать и из того, что врач или любой другой работник лечебного учреждения сообщает медицинскую информацию о данном пациенте третьим лицам (нарушает правило конфиденциальности). Вообще говоря, раскрытие этой информации является нарушением закона, защищающего врачебную тайну, и в таких случаях мы не можем говорить о том, что данный вред неизбежен. Но и в тех ситуациях, когда закон допускает или даже требует раскрытия этой информации (но только строго определенному кругу лиц), пациенту, тем не менее, может быть нанесен вред - который теперь уже оказывается неизбежным - хотя бы тем самым и была предотвращена опасность нанесения вреда другим людям посредством их инфицирования. Отметим, что в этом случае, как и в случае с обманом пациента, речь идет о причинении ему не физического, а морального вреда. Говоря о взаимоотношениях врача и пациента, конечно, необходимо иметь в виду обе эти категории вреда.
Далее, лечение, назначенное врачом, может включать болезненные процедуры. Получается, что врач (разумеется, с благой целью - ради излечения болезни) причиняет пациенту физические страдания. А в определенных ситуациях врач оказывается перед необходимостью нанести и более серьезный ущерб, скажем, ампутацию какого-то органа, что сделает пациента инвалидом.
Такова градация некоторых форм вреда, которого может ожидать пациент от врача. Очевидно, если истолковывать принцип "прежде всего - не навреди" буквально, то есть в смысле избегания вообще какого-то ни было вреда, то врачу следовало просто отказаться от какого бы то ни было вмешательства. Но, конечно, смысл принципа не в этом.
В отличие от всех других перечисленных выше разновидностей вреда, которого можно и нужно избегать, в некоторых случаях бывает, что вред неизбежен, если предполагается, что пациент в результате получит от врача некое благо. И здесь важно, во-первых, чтобы причиняемый вред не превышал того блага, которое приобретается в результате медицинского вмешательства, и, во-вторых, чтобы при выбираемом варианте действий сам по себе этот вред был минимальным по сравнению со всеми другими возможными вариантами.
Таким образом, принцип "не навреди" имеет смысл понимать в том ключе, что вред, исходящий от врача, должен быть, отметим еще раз, только вредом объективно неизбежным и минимальным. Даже из нашего краткого рассмотрения этого принципа становится очевидным весьма важное обстоятельство: ситуации морального выбора в деятельности врача не есть нечто исключительное и редкое, напротив, они (независимо от того, насколько сам врач чуток и восприимчив в моральном отношении) - неотъемлемая составная часть его повседневной деятельности.
Принцип "делай благо". Этот принцип является расширением и продолжением предыдущего, так что некоторые специалисты по биоэтике даже склонны объединять оба принципа в один. Есть, однако, между ними и серьезные различия, оправдывающие их раздельное рассмотрение, особенно применительно к биомедицине.
Принцип "не навреди" известен далеко за пределами медицины, и хотя мы и рассматривали его на примерах из медицинской практики, нередко его вполне оправданно считают минимально необходимым, то есть исходным требованием всех вообще моральных взаимоотношений между людьми. Сама формулировка этого принципа в виде запрета свидетельствует о том, что он является, прежде всего, ограничивающим, чем, впрочем, его содержание, как мы видели, не исчерпывается. В форме запретов, как уже отмечалось ранее, обычно излагаются наиболее сильные моральные нормы. В конце концов, если я - не в качестве врача, а в качестве просто индивида - опасаюсь, что мой поступок может причинить вред другому, то, наверно, мне будет лучше воздержаться от действия.
Принцип же "делай благо" (или "твори добро") - это не запрет, а такая норма, которая требует некоторых позитивных действий.
Принцип "делай благо" акцентирует необходимость не просто избегания вреда, но активных действий по его предотвращению и (или) исправлению. При этом имеется в виду не только и не столько тот вред, который вольно или невольно причинен врачом, а, вообще говоря, любой вред, который врач в состоянии предотвратить либо исправить, будь это боль, страдание, недееспособность, наконец, смерть пациента.
Существуют определенные сложности в понимании и обосновании принципа "делай благо". Так, в самой крайней форме он может истолковываться в смысле обязательного самопожертвования и предельного альтруизма. Некто, скажем, действуя в соответствии с этим принципом, может счесть себя обязанным предложить для пересадки любому, даже незнакомому человеку свою почку, а то и обе почки, иначе говоря, отдать собственную жизнь. Но, очевидно, было бы неразумно в, более того, безнравственно требовать от человека такой степени самопожертвования.
Вообще говоря, трудно представить отдельного врача, а тем более всю систему здравоохранения, которая бы ограничивалась лишь задачей не причинения вреда пациентам. В таком случае у общества просто не было бы оснований содержать ни этого врача, ни эту систему. Поэтому целью здравоохранения является не просто избегание вреда, а обеспечение блага пациентов, а значит, каждого человека и общества в целом. Когда были изобретены методы предотвращения таких эпидемических заболеваний, как желтая лихорадка или чума, вполне естественным было осуществление обществом позитивных действий, то есть принятие специальных программ профилактики этих тяжелых заболеваний, осуществляемых в общенациональных масштабах. Напротив, не предпринимать меры было бы морально безответственным.
В целом то благо, которое обязаны преследовать врачи и другие медицинские профессионалы - обеспечение здоровья пациентов. Соответственно, задача здравоохранения - предупредить потерю здоровья, если это возможно; восстановить утраченное здоровье пациента, коль скоро есть разумная надежда на его излечение, хотя в ряде случаев приходится довольствоваться и меньшим, например тем, чтобы приостановить прогрессирующее развитие болезни или даже - в случае паллиативной медицины - облегчить боли и страдания умирающего.
Одна из проблем, связанных с принципом "делай благо", состоит в следующем: кто определяет содержание того блага или добра, которое должно быть сделано. В клятве Гиппократа есть такие слова: "Я направлю режим больных к их выгоде сообразно с моими силами и моим разумением..." Многовековая традиция медицинской практики базируется на том, что в каждом конкретном случае именно врач решает, в чем состоит благо пациента. Такой подход принято называть патерналистским (от латинского "раter" - отец), поскольку врач при этом выступает как бы в роли отца, который не только заботится о благе своего неразумного ребенка, но и сам определяет, в чем состоит это благо.
Термин "патернализм" по своему происхождению относится к языку социально-политических теорий и характеризует такой тип отношений государства, с одной стороны, и подданных, либо граждан - с другой, при котором государство изначально считает себя безусловным представителем и выразителем их блага и их интересов. Государство принимает решения и действует от их имени, нимало не беспокоясь о выявлении и учете их мнений. Сами же граждане, в свою очередь, исходят из того, что государство полномочно решать за них, в чем состоит их благо, но в то же время обязано заботиться о них, опекать их. Тем самым происходит отчуждение прав и свобод граждан, которые в этом случае фактически оказываются не столько гражданами в строгом смысле этого слона, сколько подданными, в пользу государства. Кант считал сутью "патерналистского правительства" великодушное ограничение свободы его субъектов, то есть подданных, и характеризовал его как наихудший мыслимый деспотизм.
Будучи явлением социальной и политической культуры общества, патернализм распространяется не только на взаимоотношения государства и граждан, но и на все те сферы жизни общества, где так или иначе проявляются отношения власти, то есть господства одних и подчинения других. Одной из таких сфер является и сфера здравоохранения.
Медицинский патернализм предполагает, что врач может опираться лишь на собственные суждения о потребностях пациента влечении, информировании, консультирования. Позиция патернализма позволяет оправдывать принуждение пациентов, их обман или сокрытие от них информации, коль скоро это делается (с точки зрения врача) во имя их блага. Здесь необходимо сказать о том, что в России традиции патернализма вообще и медицинского патернализма в частности имеют глубокие корни. Они были в высшей степени характерны для царской России, где, определяющим типом взаимоотношений врача и пациента была многократно и с блеском описанная в нашей художественной литературе ситуация, в которой самоотверженный земский врач берет на себя заботу о здоровье и благополучии темных, малограмотных крестьян. Последние же в силу своей забитости, естественно, не в состоянии разумно определить, в чем заключается их благо. С определенными модификациями эти традиции были продолжены и в чем-то даже усилились в советский период, хотя малограмотный крестьянин и перестал быть основным, преобладающим типом пациента.
Впрочем, если говорить о сфере здравоохранения, то и во всем мире патерналистские позиции в ней оставались преобладающими и не ставились под сомнение вплоть до середины нашего столетия. Начавшийся же в это время резкий, чуть ли не скачкообразный отход от них обусловлен действием целого ряда причин, включая быстрый рост грамотности населения и осознание того обстоятельства, что в плюралистическом обществе, где по необходимости сосуществуют разные системы ценностей. Ценности врача, а, следовательно, его представления о благе пациента, могут и не совпадать, порой весьма существенно, с ценностями самого пациента и его представлениями о собственном благе.
2. Принцип уважения автономии пациента и правило информированного согласия
Принцип уважения автономии пациента. В отличие от двух рассмотренных выше, этот принцип становится одним из основополагающих в биоэтике лишь в последние десятилетия, именно тогда, когда ставится под сомнение безусловная и исключительная компетентность врача в определении блага пациента, понятие автономии является одним из ключевых в этике. Поскольку только автономная личность может делать свободный выбор, и только там, где есть такой выбор, можно говорить об ответственности, вообще применять какие бы то ни было этические категории. Действие можно считать автономным лишь в том случае, если тот, кто его осуществляет, действует:
1) преднамеренно (на философском языке - интенционально), то есть в соответствии с некоторым собственным замыслом, планом;
2) с пониманием того, что именно он делает;
3) без таких внешних влияний, которые определяли бы ход и результат действия.
В соответствии с первым условием действие, когда оно носит чисто реактивный характер, которое мы осуществляем, не задумываясь, хотя бы и понимали его смысл, не будет считаться автономным. Второе и третье условие, в отличие от первого, могут реализовываться в большей или меньшей степени.
Рассматриваемый принцип не ограничивается признанием автономии. Он предполагает и нечто большее, а именно - уважение автономии пациента, в частности того, что выбор, делаемый пациентом, как бы он ни расходился с позицией врача, должен определять дальнейшие действия последнего.
Вообще говоря, принцип уважения автономии опирается на представление о том, что человеческая личность самоценна независимо от каких бы то ни было привходящих обстоятельств.
Особенно существенно данное требование для практики биомедицинских экспериментов на человеке, ибо ситуация такого эксперимента с неизбежностью несет в себе конфликтное начало - бремя риска ложится на испытуемого, тогда как предполагаемое благо становится достоянием всего человечества. Разумный выход, видимо, состоит отнюдь не в том, чтобы запретить эксперименты на человеке, хотя есть сторонники и такой точки зрения. Речь о том, что риск, которому подвергается испытуемый, должен соразмеряться с ожидающимся именно для него благом, а также о том, что участие в эксперименте должно быть его осознанным и свободным выбором.
Принцип автономии утверждает право личности на невмешательство в ее планы и поступки и, соответственно, обязанность других не ограничивать автономные действия. Из этого, конечно, не следует, что окружающие никогда не вправе препятствовать автономным действиям. Важно здесь то, что в каждом случае ограничение автономии должно специально обосновывается другими принципами. В подобных случаях обнаруживается, что данный принцип не является абсолютным; он действует, как говорилось выше, лишь рrima facie. Иначе говоря, дело не в том, что этот принцип ни при каких условиях не должен нарушаться - существенно, чтобы мы сами отдавали себе отчет в том, что нам приходится, мы вынуждены идти на нарушение. И если в той или иной конкретной ситуации требования принципа автономии вступают в противоречие с требованиями какого-либо другого принципа, например, принципа "не навреди", то возникает необходимость нарушить один из них.
Следует отметить, что действие принципа уважения автономии естественным образом ограничивается в отношении тех, кто не в состоянии действовать автономно: детей, пациентов с некоторыми психическими заболеваниями (признанных судом недееспособными), тех, кто находится в состоянии алкогольного или наркотического опьянения, и т.п. Но ограничение автономии в этих случаях оправдывается другим принципом - "делай благо": действуй с целью защитить такого человека от вреда, который он может причинить себе и другим.
Правило информированного согласия. Правило информированного согласия призвано обеспечить уважительное отношение к пациентам или испытуемым в биомедицинских экспериментах как к личностям. Также оно призвано минимизировать угрозу их здоровью, социально-психологическому благополучию и моральным ценностям вследствие недобросовестных или безответственных действий специалистов. Хирургические операции, химиотерапия, длительная госпитализация и многие другие виды медицинского вмешательства могут оказывать серьезное влияние на возможности реализации жизненных планов человека. Применение правила информированного согласия обеспечивает активное участие пациента в выборе методов лечения, оптимальных не только с медицинской точки зрения, но и с точки зрения жизненных ценностей самого человека.
Согласно этому правилу, любое медицинское вмешательство (в том числе и привлечение человека в качестве испытуемого в биомедицинское исследование) должно как обязательное условие включать специальную процедуру получения добровольного согласия пациента или испытуемого. Это согласие получается на основе адекватного информирования о целях предполагаемого вмешательства, его продолжительности, ожидаемых положительных последствиях для пациента или испытуемого, возможных неприятных ощущениях (тошнота, рвота, боль, зуд и т.д.), риске для жизни, физического и/или социо-психологического благополучия. Необходимо также информировать пациента о наличии альтернативных методов лечения и их сравнительной эффективности. Существенным элементом информирования должна быть информация о правах пациентов и испытуемых в данном лечебно-профилактическом или научно-исследовательском учреждении и способах их защиты в тех случая, когда они так или иначе ущемлены.
В настоящее время правило получения информированного согласия пациентов и тех, кто привлекается к участию в клинических испытаниях или медико-биологических исследованиях, стало общепризнанной нормой. В Конституции Российской Федерации в главе 2, статье 21 записано следующее положение: "Никто не может быть, без добровольного согласия, подвергнут медицинским, научным или иным испытаниям". В Федеральном законе РФ от 21 ноября 2011 г. № 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации" это положение конкретизируется в статье 20: "Любое биомедицинское исследование с привлечением человека в качестве объекта может проводиться только после получения письменного согласия гражданина. Гражданин не может быть принужден к участию в биомедицинском исследовании. При получении согласия на биомедицинское исследование гражданину должна быть предоставлена информация о целях, методах, побочных эффектах, возможном риске, продолжительности и ожидаемых результатах исследования. Гражданин имеет право отказаться от участия в исследовании на любой стадии".
Статья 20 распространяет принцип информированного согласия на случаи медицинского вмешательства: "Необходимым предварительным условием медицинского вмешательства является информированное добровольное согласие гражданина". Согласие на медицинское вмешательство несовершеннолетних (до 15 лет) или недееспособных лиц, получается от их законных представителей. В экстренных случаях, когда состояние пациента не позволяет ему выразить свою волю, вопрос о медицинском вмешательстве решается либо консилиумом специалистов, либо лечащим (дежурным) врачом с последующим уведомлением администрации лечебно-профилактического учреждения. Каковы цели применения в медицинской практике и биомедицинских исследованиях правила информированного согласия?
Согласно Бичампу и Чилдресу, их три:
1. Обеспечить уважительное отношение к пациенту или "испытуемому в биомедицинском исследовании как к автономной личности, которая вправе осуществлять свободный выбор и контролировать все процедуры или действия, осуществляемые в процессе лечения или научного исследования с его телом.
2. Минимизировать возможность морального или материального ущерба, который может быть причинен пациенту вследствие недобросовестного лечения или экспериментирования.
3. Создать условия, способствующие повышению чувства ответственности медицинских работников и исследователей за моральное и физическое благополучие пациентов и испытуемых.
Практически нет таких заболеваний или патологических состояний, при которых применялся бы один-единственный метод лечения. Обычно их несколько, например, используя различные фармакологические препараты, врач может обоснованно полагать, что одно из лекарств будет лучше для купирования неблагоприятных симптомов. Но принимать решение он должен вместе с пациентом, который лучше врача знает о своих финансовых возможностях, о своих привычках, распорядке дня и т.д., наконец, об образе жизни вообще. Это его личное знание, которое также важно для принятия оптимального решения о выборе того или иного метода врачевания.
Поэтому правило информированного согласия можно понимать как норму диалогического общения врача и пациента с целью согласования оптимального как с позиции врача, так и с позиции самого пациента выбора метода медицинского вмешательства. Подобное обсуждение должно включать все описанные выше элементы правила информированного согласия. Если это требование выполняется, то в качестве естественного результата снижается опасность нанесения вреда здоровью и интересам пациентов.
Врач и пациент становятся тем самым равноправными партнерами в рамках социального института здравоохранения. Правило информированного согласия в этих условиях оказывается не самоцелью, но средством для обеспечения партнерского диалога заинтересованных сторон.
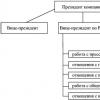
3. Типы и формы взаимодействия врача и пациента
В современных отношениях врач-пациент выделяют четыре основные модели:
1.Модель технического типа. Одно из следствий биологической революции - возникновение врача-ученого. Нередко врач ведет себя как ученый-прикладник. Научная традиция заключается в том, что ученый должен быть "беспристрастным". Он должен опираться на факты, избегая всех ценностных суждений. Лишь после создания атомной бомбы и медицинских исследований нацистов мы осознали всю глупость и опасность такой позиции. Ученый не может быть свободным от ценностей. Врач в процессе принятия решения не может избежать суждений морального и иного ценностного характера. Такой образ действий был бы оскорбительным для него самого с моральной точки зрения. Он превратился бы в техника, в водопроводчика, который соединяет трубы и промывает засорившиеся системы, не мучаясь никакими вопросами.
2.Модель сакрального типа. Моральное отвращение от модели, в которой врач превращается в водопроводчика, полностью лишенного собственных моральных установок, приводит к тому, что впадают в другую крайность, превращая врача в нового священника. Социолог медицины Роберт Н. Вилсон характеризует эту модель взаимоотношения "врач-пациент" как сакральную. Основной моральный принцип, который выражает традицию сакрального типа, гласит: "Оказывая пациенту помощь, не нанеси ему вреда". Этот принцип созвучен с патриархатом, где слово "отец" служило метафорой для Бога и для священника. И в классической литературе по медицинской социологии в отношениях между врачом и пациентом всегда употребляются образы родителя и ребенка. Такой патернализм в сфере ценностей лишает пациента возможности принимать решения, перекладывая ее на врача. Тем самым он сводит до минимума моральные основания, необходимые для сбалансированной этической системы.
3. Модель коллегиального типа. Пытаясь более адекватно определить отношение "врач-пациент", сохранив фундаментальные ценности и обязанности, некоторые этики говорят о том, что врач и пациент должны видеть друг в друге коллег, стремящихся к общей цели к ликвидации болезни и защите здоровья пациента. Врач - это "друг" больного. Именно в этой модели доверие играет решающую роль. Какие-то признаки сообщества, движимого реальными общими интересами, возникли в радикальном движении в защиту здоровья в бесплатных клиниках, но этнические, классовые, экономические и ценностные различия между людьми превращают принцип общих интересов, не обходимых для модели коллегиального типа в красивую мечту.
4. Модель контрактного типа. Модель социальных отношений, которая соответствует реальным условиям, это модель, основанная на контракте или соглашении. В понятие контракта не следует вкладывать юридического смысла. Его следует трактовать скорее символически, как традиционный религиозный или брачный обет. Основные принципы свободы, личного достоинства, честности, исполнение обещаний и справедливости необходимы для модели контрактного типа. Лишь в ней может существовать подлинное разделение морального авторитета и ответственности. Она позволяет избежать отказа от морали со стороны врача, что характерно для модели технического типа, и отказа от морали со стороны пациента, что характерно для модели сакрального типа. Она позволяет избежать ложного и неконтролируемого равенства в модели коллегиального типа. В отношениях, основанных на контракте, врач осознает, что в случаях значимого выбора за пациентом должна сохраняться свобода управлять своей жизнью и судьбой. Если же врач не сможет жить в согласии со своей совестью, вступив в такие отношения, что контракт или расторгается, или не заключается.
Чтобы отношения между врачом и пациентом были действительно равноправными необходимо не только уважать автономию личности партнера по взаимодействию, но и способствовать сохранению этой автономии соблюдая важнейшие правила биоэтики - правдивости и конфиденциальности.
4. Правила правдивости и конфиденциальности ("врачебная тайна")
Правило правдивости. Что означает быть правдивым? Быть правдивым - значит сообщать собеседнику то, что, с точки зрения самого сообщающего, соответствует действительности. Подчеркнем, что речь в данном случае идет не о том, каково реальное положение дел, а именно о том, как его воспринимает информирующий. Иногда это правило выражается в форме запрещения говорить ложь, то есть то, что с точки зрения говорящего является ложным.
Правдивость является необходимым условием нормального общения и социального взаимодействия. Ложь разрушает согласованность, скоординированность взаимодействий между людьми. Представьте себе ситуацию, когда, придя в аптеку, вы усомнитесь в том, что аптекарь считает себя обязанным называть вещи (медикаменты) своими именами. Естественно, вы не сможете считать, что у вас существуют нормальные социальные отношения с людьми, ответственными за то, чтобы этикетка "аспирин" не попала на баночку с мышьяком.
Соблюдение правила правдивости обеспечивает взаимное доверие партнеров по социальному взаимодействию. Чем шире пространство доверительных социальных отношений, в котором человек уверен в правдивости своих партнеров, тем более стабильна его жизнь.
Вряд ли найдется специалист в области этики или врач, который стал бы отрицать важность правила правдивости. Однако существуют большие разногласия относительно того, насколько неукоснительно должно следовать этому принципу. Кант был неумолим всегда и везде. В медицине преобладает иная точка зрения, согласно которой нецелесообразно говорить правду, если она может повредить самочувствию пациента, вызвать у него негативные эмоции, депрессию и т.п.
Взаимодействие не может быть равноправным, если одна из сторон умышленно скрывает (возможно, и из благих побуждений) жизненно важную для другой стороны информацию, превращая тем самым партнера из субъекта социального отношения в предмет манипуляции. Поэтому новый закон об охране здоровья граждан, принятый в 2011 году, гарантирует право пациента на правдивую информацию о диагнозе, прогнозе и методах лечения.
Следует отметить, что вопрос о праве на правдивую информацию не покрывает всех сторон весьма сложного и противоречивого процесса общения пациента с медицинскими работниками. Необходимо также учесть, что он касается не только медицинских работников, но и самих пациентов. Лгущий или скрывающий правду пациент наносит такой же ущерб своим отношениям с врачами и медсестрами, как и лгущий или скрывающий правду врач. В законе обязанность пациентов говорить правду и право врача получать эту правдивую информацию не оговорены. Однако это обстоятельство не снимает моральной ответственности пациента за поддержание доверительных отношений.
Правило конфиденциальности. Если правило правдивости обеспечивает открытость партнеров по социальному взаимодействию врача и пациента, то правило конфиденциальности призвано предохранить эту ячейку общества от несанкционированного непосредственными участниками вторжения извне. Та информация о пациенте, которую он передает врачу или сам врач получает в результате обследования, не может быть передана третьим лицам без разрешения этого пациента.
В форме понятия "врачебная тайна" правило конфиденциальности зафиксировано во многих этических кодексах, начиная уже с клятвы Гиппократа. В законе РФ "Об основах охраны здоровья граждан в Российской федерации" конфиденциальности посвящена статья 13 "Врачебная тайна". Сведения о факте обращения гражданина за оказанием медицинской помощи, состоянии его здоровья и диагнозе, иные сведения, полученные при его медицинском обследовании и лечении, составляют врачебную тайну. Использование термина "врачебная" оправдано традицией, но неточно по существу дела, так как речь идет об обязательствах не только врачей, но и любых других медицинских и фармацевтических работников, а также и должностных лиц, которым медицинская информация передана в соответствии с законом.
Предметом конфиденциальности являются диагноз заболевания, данные о состоянии здоровья, прогноз и все те сведения, которые врач получает в результате обследования или при выслушивании жалоб пациента. Конфиденциальной должна быть и немедицинская информация о пациенте или его близких, которая стала известна врачу в процессе выполнения им служебных обязанностей. Законодательством строго определен достаточно узкий круг ситуаций, при которых медицинский работник вправе передать известную ему информацию третьим лицам. Речь идет, прежде всего, о тех случаях, когда пациент не способен самостоятельно выразить свою волю из-за нарушения сознания или по причине несовершеннолетия. Причем в последнем случае устанавливается предел, соответствующий 15 годам. Медицинская информация о состоянии здоровья несовершеннолетних старше 15 лет может быть передана родителям или другим лицам только с согласия самих подростков. Закон также ограничивает действие правила конфиденциальности при наличии угрозы распространения инфекционных заболеваний, массовых отравлений или поражений. Так же как и законодательства других стран, закон РФ "Об основах охраны здоровья граждан в Российской федерации" допускает нарушение конфиденциальности при наличии у врача основания предполагать, что ущерб здоровью пациента явился следствием противоправных действий.
Как подчеркивает специалист в области медицинской этики Р.Эдвардс, существует семь основных факторов, действие которых обеспечивает столь существенное значение конфиденциальности во многих областях профессиональной деятельности, но особенно в медицине.
1. Конфиденциальность в отношениях между профессионалом и клиентом (врачом и пациентом) желательна, поскольку она является подтверждением и защитой другой, более фундаментальной ценности, которая в английском языке обозначается как "рrivacy". На наш взгляд, на русский язык это понятие лучше всего переводить словосочетанием "неприкосновенность частной жизни", которое используется, в частности, в "Гражданском кодексе Российской Федерации".
В процессе врачевания что-то из относящегося к внутреннему миру пациента может стать известно врачу, подвергнуться совместному разбору и обсуждению. Врач для эффективной диагностики и лечения нуждается подчас в самой интимной информации о частной жизни пациента. Гарантия безусловного соблюдения конфиденциальности со стороны медика позволяет пациенту быть достаточно откровенным, не опасаясь, что столь существенная для современного человека моральная ценность, как неприкосновенность его частной жизни, будет как-либо нарушена.
2. Правило конфиденциальности является условием защиты социального статуса пациента. Мы живем в несовершенном мире, а котором достаточно часто медицинский диагноз или другая медицинская информация может стать клеймом для человека, что будет значительно ограничивать возможности его социального самоутверждения.
3. Правило конфиденциальности вместе с тем защищает и экономические интересы пациентов. Информация о том, что человек болен раком, даже в той его форме, при которой возможно практическое выздоровление, может резко ограничить возможности продвижения по службе или занятия выборных должностей.
4. Конфиденциальность отношений между профессионалами и клиентами необходима для обеспечения откровенности их общения. Пациент, обнажаясь и телесно и душевно перед врачом, должен быть убежден, что это не приведет к нежелательным последствиям. Только уверенностью пациентов в неукоснительном соблюдении конфиденциальности обеспечивается откровенность, без которой невозможна нормальная профессиональная деятельность медицинских работников.
5. Оттого, насколько эффективно врачи способны обеспечивать конфиденциальность информации о своих патентах, непосредственно зависит их престиж, имидж в глазах общества и их популярность. Современное законодательство по здравоохранению наделяет пациентов правом выбора врача и медицинского учреждения. Естественно, что в ситуации выбора предпочтение будет отдано тому, кто, помимо высоких профессиональных качеств, демонстрирует и соответствие достаточно высокому моральному стандарту, в котором соблюдение конфиденциальности играет весьма существенную роль.
6. Эффективно защищая конфиденциальность, медицинские работники обеспечивают доверие в отношениях с пациентами. Понятие доверия шире, чем понятие откровенности. Находясь, к примеру, в больнице, пациент может оказаться в ситуации, когда вследствие неблагоприятного развития заболевания или в результате проведения медицинского вмешательства контроль его состояния окажется полностью в руках врачей. Пациент должен доверять врачам, верить в то, что они во всех такого рода ситуациях будут руководствоваться, прежде всего, его интересами.
7. Существенное значение соблюдения правила конфиденциальности для реализации права пациента на автономию эффективный контроль над тем, что и как происходит в его жизни. В ряде аспектов это право пересекается с защитой неприкосновенности частной жизни, необходимостью гарантий социального статуса и экономических интересов пациентов. Однако право на автономию имеет и более общий характер. Дело в том, что в принципе человек сознает себя полноценной, ответственной личностью только тогда, когда он способен эффективно контролировать события, происходящие в его жизни. В этом - залог его личной свободы, минимальной зависимости от внешних сил, стремящихся манипулировать его поведением. Разглашение медицинской информации делает человека более уязвимым и зависимым в этом отношении.
5. Принцип справедливости
Нравственная идея справедливости - одна из основных идей регулирующих человеческие отношения, в том числе и в здравоохранении.
Существует несколько форм справедливости (например, процессуальная, карающая, компенсаторная). В сфере здравоохранения главное значение приобретает гак называемая дистрибутивная, или распределительная справедливость, занимающаяся вопросами надлежащего распределения блага в сфере здравоохранения в условиях дефицита.
Распределение осуществляется на макро- и микро-уровнях. Вопросы макро-распределения - это распределение блага, услуг на уровне социума, они являются сферой нравственной политики и неразрывно связаны с экономическими вопросами. Проблемы макро-распределения включают в себя финансирование научно-исследовательской работы, лечебных и профилактических программ, медицинского образования, массового просвещения в вопросах здоровья. В условиях дефицита средств решения в этой области должны быть продуманными и справедливыми. Несмотря на важность вопросов макро-распределения, вопросы микрораспределения являются более насущными для работников здравоохранения. Микрораспределение ограниченных ресурсов имеет отношение к проявлению справедливости в конкретных клинических случаях.
В результате дефицита возможностей предоставления лечения возникают вопросы: кому это лечение будет предоставляться, если невозможно пролечить всех нуждающихся? Кто будет решать эти вопросы? Каковы критерии принятия подобных решений?
Выбор кандидатов для лечения в основном делится на два этапа. Первый этап - это предварительный отбор, основанный на медицинских показаниях. Второй более трудный этап - это конечный отбор из предварительно отобранных кандидатов. Если первый этап отбора находится в компетенции медиков, то для финального отбора необходимо привлечь критерии немедицинского характера. Одна из альтернативных установок это невозможность принудительного отбора, за исключением тех случаев, когда кто-то из нуждающихся добровольно отказывается от лечения. Вторая установка - это неоправданность выбора на основании платежеспособности пациента. При этом Р.Витч называет этот способ "одним из наименее оправдательных способов распределения спасательной" технологии". Необходимо помнить, что экономические критерии не должны подменять критерии этические.
Следующая неудачная установка заключается в попытке осуществить окончательный отбор пациентов на основе строгих медицинских критериев. Этот подход уменьшает значение морального фактора в принятии решения, т.к. основывается на преобладании медицинского аспекта над другими аспектами жизни.
Альтернативный подход в микрораспределении - это учет незащищенности. Здесь пациенты отбираются на основе уязвимости, связанной либо с их общественным положением, либо с особым риском, как в старой поговорке "сначала женщины и дети". Как известно, незащищенность, как и благосостояние, трудно определить. Это зависит от культурных, традиционных представлений. Общий учет незащищенности может быть включен в более результативные подходы.
Другой подход - это учет социальной значимости, согласно этому подходу, индивиды отбираются на основе их социальной ценности. Однако, подход по меркам социальной значимости может свести человека к выполняемой им социальной ролью, связям и функциям. Он снижает достоинство человека как личности, которое не может быть сведено к его вкладу в развитие общества.
В микрораспределении можно выделить два основных альтернативных подхода. Первый основан на праве первого: "кто первым пришел", в его основе - естественная случайность (везение). Второй - это выбор наугад. Ни один из выше упомянутых подходов не содержит справедливости в форме равенства, одинакового доступа и одинаковой возможности. Бичамп и Чилдрес утверждают, что в ситуации жизни и смерти равенство может обеспечиваться очередностью, лотереей или выбором наугад, в зависимости от обстоятельств. Наиболее приемлем принцип "право первого", когда невозможно использовать принцип предпочтения по социальной значимости. Лотерейный выбор на второй стадии - это форма выбора наугад или создание искусственной случайности. По мнению Чилдреса, этот метод наиболее подходит для "сохранения значительной степени личного достоинства, обеспечивая равенство возможностей". В условиях очередности выбор наугад не нарушит отношения доверия между врачом и пациентом. Пациент знает, что он не будет оставлен ради финансово "привлекательного" пациента. При этом не унижается его чувство собственного достоинства. Но выбор наугад имеет свои недостатки, и немногие поддерживают его применение во всех случаях без исключения. Но исключения должны быть редки и тщательно контролируемы, чтобы не нарушать моральные и другие ценности, сохраняемые в выборе наугад.
В 1971 году гарвардский философ Джон Ролз (John Rawls) опубликовал книгу "Теория справедливости". Сочинение продолжает привлекать значительное внимание и было охарактеризовано некоторыми философами как наиболее значительная книга по моральной и социальной философии ХХ столетия.
Ролз разработал теорию, которая объединяет сильные стороны утилитаризма и деонтологической точки зрения Канта, и в тоже время избежал недостатков каждой из теорий. Теория справедливости Ролза касается скорее социальных институтов, а не индивидуальных действий. Для Ролза основная цель государства - оберегать и поддерживать свободу и благосостояние индивидуумов. Таким образом, принцип справедливости необходим, чтобы служить в качестве стандарта конструирования и оценки социальных институтов и практик. Он обеспечивает способ разрешения конфликтов между конкурирующими притязаниями, которые выдвигают отдельные лица, и средствами защиты законных интересов индивидуумов. В некотором смысле, принцип справедливости составляет программу развития справедливого общества.
Ролз выдвинул два основных принципа справедливости:
1) Каждый индивид должен обладать равным правом в отношении наиболее общей системы равных основных свобод, совместимой с подобными системами свобод для всех остальных людей.
2) Социальные и экономические неравенства должны быть организованы таким образом, что они одновременно:
а) ведут к наибольшей выгоде наименее преуспевших, в соответствии с принципом справедливых сбережений, и
б) делают открытыми для всех должности и положения в условиях честного равенства возможностей".
Согласно Ролзу, эти два принципа способны регулировать распределение всех социальных благ: свободу, собственность, богатство и социальные привилегии.
Если говорить о теории справедливости Ролза в медицинском контексте, то она подтверждает легитимность патернализма, хотя автор не пытается детализировать справедливое решение в индивидуальных случаях. Он просто говорит нам, что необходимо учитывать предпочтения других, если они известны нам и тогда, когда мы принимаем решения за других, потому что они не способны самостоятельно действовать.
Например, человек имеет право решать, насколько будет он рисковать своей жизнью и здоровьем. Таким образом, требуется добровольное согласие до того, как кто-либо может стать объектом исследования. Однако общество может решить вознаграждать лиц, добровольно участвующих в исследованиях, деньгами, знаками отличия или социальными привилегиями, чтобы поощрять участие в исследованиях. Эта практика является вполне легитимной, пока она приносит выгоды всем и возможность получения вознаграждений за участие открыта для всех, при условии, что соблюдаются два принципа справедливости.
Существует также вариант теории справедливости Роберта Нозика. Американский философ сочетает подход в духе аналитической философии с защитой учений классической либеральной традиции о государстве и правах индивида Он защищает утверждение, что оправдано существование только "минимального государства", т.е. государства, функции которого ограничены исключительно защитой своих граждан от насилия или мошенничества (государство с функциями "ночного сторожа"). Государство, как доказывает Нозик, не вправе брать на себя никаких более широких или значительных функций, например, устанавливать подлинно справедливое распределение. Либертарианская справедливость гарантируется результатами свободных и честных обменов на рынке, не имея никакого отношения к тому, приносит ли отдельное распределение благ выгоду всем. И Ролзовское и утилитаристское перераспределение благ является несправедливым, с точки зрения Нозика, потому что они принудительно требуют от определённых лиц помогать другим (посредством налогообложения). Единственными подлинными правами являются права на основные свободы. Минимальное государство оправдано, т.к. государство с более широкими функциями уже нарушает права людей, - доказывает Нозик. Так, единственная справедливая система распределения ресурсов здравоохранения - это система, в которой страхование на право получения медицинской помощи добровольно покупается по инициативе индивидуальных лиц.
Но в современных условиях все больше стран, постепенно переходят от добровольного (коммерческого) страхования к обязательному (всеобщему, национальному) медицинскому страхованию, считая его наиболее справедливым.
Идея справедливости, по мнению И.В. Силуяновой, имеет непреходящее значение для медицинской практики. С одной стороны, она непосредственно связана с системами государственно-правовых гарантий в области охраны здоровья граждан, с идеей права человека на жизнь, а с другой, является основанием нравственной культуры врача, милосердия и гуманного отношения к больному, независимо от его экономического положения и социального статуса.
моральный врач этика медицинский
Список литературы
1. Биоэтика: междисциплинарные стратегии и приоритеты: учеб.-метод. пособие/ Я.С. Яскевич, Б.Г. Юдин, С.Д. Денисов [и др.] ; под ред. Я.С. Яскевич. - Минск: БГЭУ, 2007. - 225 с.
2. Летов, О.В. Биоэтика и современная медицина / РАН, ИНИОН. Центр гуманитарных науч.-информ. исслед. Отдел философии. - М., 2009. - 226 с.
3. Лопатин П.В. Биоэтика: Учебник /П.В. Лопатин О.В. Карташова. - 4-е изд., перераб. и доп. - М.: ГЭОТАР-Медиа, 2010. - 269 с.
4. Сергеев В.В. Биоэтика. Учебное пособие. - М.: ГЭОТАР-Медиа, 2010.
5. Силуянова И.В. Биоэтика в России: ценности и законы. - М.: РНИМУ им. Н.И.Пирогова, 2014. - 192с.
6. Силуянова И.В. Руководство по этико-правовым основам медицинской деятельности: Учебн. пособие / И.В. Силуянова. - М.: МЕДпресс-информ, 2008. - 224 с.
7. Тищенко П.Д. На гранях жизни и смерти: философские исследования оснований биоэтики. - СПб.: Изд. дом "Мiръ", 2011. - 328 с.
8. Хрусталев Ю.М. Введение в биомедицинскую этику: Уч. пособие для студентов мед. и фармацевт. вузов /Ю.М. Хрусталев - М.: ИП "Академия", 2010 - 221с.
9. Хрусталев Ю.М. От этики до биоэтики: учебник для вузов / Ю.М. Хрусталев. - Ростов н/Д: Феникс. 2010. - 446 с.
10. Швейцер А. Благоговение перед жизнью. - М., 1992 . - 274с.
11. Швейцер А. Культура и этика. - М., 1973. - С. 305-308, 314 - 316.
Размещено на Allbest.ru
...Подобные документы
Формирование и развитие биоэтики. История совершенствования морально-этических принципов в медицине. Модель Гиппократа как эталон врачебной этики. Модель Парацельса, или Принцип "делай благо". Деонтологическая модель. Принцип уважения автономии пациента.
презентация , добавлен 18.12.2015
Основные формы вреда в современной биомедицинской этике. Принцип уважения автономии пациента. Противоречия между принципом "не навреди" и принципом справедливости. Благодеяние как обязательство. Модель медицинской деонтологии и принцип соблюдения долга.
реферат , добавлен 26.02.2015
Взаимоотношения между врачом и пациентом как одна из важных проблем медицины. Сложности в коммуникации "врач-пациент", их влияние на качество врачебной помощи и течение лечебного процесса. Свод этических правил, запретов и ограничений во врачебной этике.
презентация , добавлен 07.12.2014
Основные принципы морали. Личный и объективный, внеличностный момент в этике. Измерения морали: универсальное, частное и особое. Смысл гуманизма и альтруизм как его нормативная основа, истоки милосердия, идея равенства, нравственное значение патриотизма.
реферат , добавлен 10.06.2009
Понятие "медицинская деонтология". Обязанности врача перед пациентом, сформулированные Гиппократом. Основные нормативные документы медицинской этики. Этические проблемы современной медицины. Избранные статьи Кодекса профессиональной этики врача РФ.
презентация , добавлен 24.01.2016
Объективные предпосылки возникновения и развития биоэтики как научной дисциплины. Предмет изучения, функции и основные проблемы биоэтики. Биоэтика как естественное обоснование человеческой морали. Нравственные принципы отношения биоэтики к жизни.
реферат , добавлен 14.10.2010
Использование мимики в отношениях с партнером. Правила использования средств связи. Основные требования телефонного этикета. Этические принципы и нормы деловых людей - правила поведения, формы обхождения, принятые в обществе или в какой-либо его части.
реферат , добавлен 11.11.2010
Общепринятые формы обращения. Этика приветствий и представлений. Основные правила первоначального межличностного взаимодействия людей. Порядок представления. Типы рукопожатий и типы характеров. Классификация жестов, связанная с тональностью общения.
контрольная работа , добавлен 29.10.2012
Правдивость, доброта как моральные качества, положительно оцениваемые людьми, понятие добра и зла. Мыслители и их отношение к понятиям добра и зла. Сущность и причины обмана, отношение моралистов к этому понятию. Главный принцип отношений между людьми.
реферат , добавлен 07.08.2009
Добро и зло как основа этических категорий. Природа и содержание добра и зла. Взаимоопределенность добра и зла. Выбор. Конструктивна ли роль зла? История моральной философии и моралистики. Исторический процесс формирования понятий.
Принципы биомедицинской этики
биомедицинская этика деонтология пациент
- Принцип "не навреди".
- Принцип "делай благо".
- Принцип уважения автономии пациента.
- Принцип справедливости.
Принципы биомедицинской этики формулируют наиболее общие постулаты взаимоотношений медицинского работника и пациента.
Принцип "не навреди" связывают с именем Гиппократа (460 - 377 гг до н.э.). В его работах: "Клятва", "Закон", "О враче", "О благоприличном поведении", "Наставления" и других, впервые были последовательно изложены моральные основы врачевания. Обязательства перед учителями, коллегами, учениками, проявление уважения и гарантии оказания помощи любому страждущему, непричинение вреда, неприятие эвтаназии, отрицательное отношение к абортам, всемерная забота о пользе больного, сохранение врачебной тайны. Среди перечисленных основополагающим считается принцип "не навреди" - исходная этическая позиция отношения медицинского работника и пациента. Как утверждал Гиппократ в "Клятве": "Я направляю режим больных к их выгоде сообразно с моими силами и моим разумением, воздерживаясь от причинения всякого вреда и несправедливости". Современная биоэтика лишь слегка модифицировала этот принцип.
Различают следующие формы вреда:
вред, вызванный бездействием, неоказанием помощи тому, кто в ней нуждается;
вред, вызванный небрежностью либо злым умыслом, например корыстной целью;
вред, вызванный неверными, необдуманными или неквалифицированными действиями.
В этих случаях медицинский работник несет не только моральную, но и, в первую очередь, уголовную ответственность (см. статью 124 "Уголовного Кодекса РФ").
вред, вызванный объективно необходимыми в данной ситуации действиями.
Такой вред может быть вызван несколькими причинами:
- Если лечение включает болезненные или неприятные процедуры, причиняет физические страдания.
- Если при информировании пациента о состоянии его здоровья, диагнозе и прогнозе заболевания врач утаил часть информации или обманул пациента. В этом случае введенный в заблуждение пациент может причинить вред и себе, и окружающим. Кроме того, обман свидетельствует о неуважении врачом своего пациента. С другой стороны, правдивая информация, данная без необходимой подготовки, без учета состояния пациента может причинить ему не меньший вред.
- Если медицинский работник раскрывает информацию о пациенте третьим лицам, то он может нанести ему и моральный, и материальный ущерб.
- Само обращение к врачу может повлечь финансовые расходы, потерю времени, ограничение свободы для пациента.
- Если вред вызван дефицитом лекарственных средств, недостатком необходимой аппаратуры, приборов, технических устройств.
Таким образом, принцип ненанесения вреда можно сформулировать так: медицинский работник в ходе общения с пациентом не должен причинять ему ни моральный, ни физический вред. Если вред объективно неизбежен, он должен быть по возможности минимальным. Необходимо, чтобы ожидаемое в результате медицинского вмешательства благо превышало причиняемый вред.
Принцип "Делай благо". Личности рассматриваются в этическом ракурсе не только с точки зрения уважения их решений и защиты их от вреда, но также и в том, что предпринимаются усилия для защиты их здоровья. Такое отношение согласуется с принципом благодеяния. Термин "благодеяние" часто понимают как добрые дела или милосердие, что выходит далеко за рамки жесткого обязательства. В данном документе "благодеяние" понимается в более строгом значении - как обязательство. В этом смысле было сформулировано два общих правила в качестве дополнительного выражения направленного на благо действия: (1) не причиняй вреда и (2) сделай максимальным возможную пользу и сведи к минимуму возможный вред.
Принцип биомедицинской этики "делай благо" сложился в Средние века, наиболее последовательным ее выразителем считают Парацельса (1493 - 1541). Он подчеркивал глубину духовного общения врача и пациента, настаивал на необходимости познания психических особенностей личности больного и использования этих знаний в лечении. Он понимал целебность самого общения пациента с врачом, обусловленную стремлением врача творить добро больному человеку. Основной принцип биоэтики, восходящий к этическому учению Парацельса, звучит как "делай благо".
Отметим: в клятве Гиппократа обязанность делать добро в качестве безусловного долга распространяется на отношение вступающего во врачебное сословие к своему учителю и даже к его семье. Что же касается отношения к пациентам, то в этом смысле клятва оказывается не столь категорически обязывающей: здесь врач выступает скорее как представитель гильдии или цеха - корпорации, добровольно вступающий в контакт с теми, кто хочет и может обратиться к нему за помощью. Его социальная роль в отношениях с ними - это роль "благодетеля" в буквальном значении слова, то есть того, кто делает благо.
В современной же медицине на первый план выступают обязательства врача по отношению к обществу и, разумеется, к своим пациентам, как прошлым, так и нынешним. Основанием таких обязательств можно считать, скажем, полученное врачом образование (а сегодня оно если не целиком, то в преобладающей мере осуществляется за счет ресурсов общества) и те привилегии, которые общество дает этой профессии, или предоставляемую благодаря работе с пациентами возможность приобретать и совершенствовать практическое мастерство, а также проводить исследования. В целом, в отличие от времен Гиппократа, для современного врача обязанность делать благо для пациентов является намного более императивной.
Таким образом, принцип "делай благо" акцентирует необходимость не просто избегания вреда, но активных действий по его предотвращению и исправлению, но если эти действия не влекут существенного риска, затрат или потерь для оказывающего помощь. При этом имеется в виду не только и не столько тот вред, который вольно или невольно причинен медицинским работником, а, вообще говоря, любой вред, который он в состоянии предотвратить либо исправить, будь это боль, страдание, недееспособность, наконец, смерть пациента.
В целом то благо, которое обязаны преследовать врачи и другие медицинские профессионалы - обеспечение здоровья пациентов. Соответственно, задача здравоохранения - не только вылечить больного, но и предупредить потерю здоровья, если это возможно; восстановить утраченное здоровье пациента, если есть разумная надежда на его излечение, хотя в ряде случаев приходится довольствоваться и меньшим, например тем, чтобы приостановить прогрессирующее развитие болезни или даже - в случае паллиативной медицины - облегчить боли и страдания умирающего.
Принцип уважения автономии пациента , в отличие от принципа "не навреди" и "делай благо", входит в биоэтику лишь в последние десятилетия. Он связан с изменением взаимоотношений врача и пациента, с осознанием, что представление о благе могут не совпадать у врача и пациента, или у врача и родственников пациента. Безусловная и исключительная компетентность врача в определении этого блага ставится под сомнение. Более того, выбор пациента, если он расходится с позицией медицинского работника, должен быть определяющим.
Предполагается, что решение относительно своего собственного здоровья может принять автономная личность. Действие можно считать автономным лишь в том случае, если оно осуществляется:
) преднамеренно, то есть в соответствии с некоторым собственным замыслом, планом;
) с пониманием того, что именно он делает;
) без таких внешних влияний, которые определяли бы ход и результат действия.
Личность не является автономной, если она не была свободна в принятии решения, и, следовательно, не несет ответственности за свои поступки. Автономной личностью не считается ребенок до 14 лет, пациент, признанный судом недееспособным, тот, кто находится в состоянии алкогольного или наркотического опьянения, или личность, сделавшая выбор под давлением, недобровольно.
Принцип автономии утверждает право личности на невмешательство в ее планы и поступки и, соответственно, обязанность других не ограничивать автономные действия. Из этого, конечно, не следует, что окружающие никогда не вправе препятствовать автономным действиям. Существенно здесь то, что в каждом случае ограничение автономии должно специально обосновываться другими принципами. В подобных случаях обнаруживается, что данный принцип не является абсолютным - он действует лишь по факту. Иначе говоря, дело не в том, что этот принцип ни при каких условиях не должен нарушаться - существенно, чтобы мы сами отдавали себе отчет в том, что нам приходится, мы вынуждены идти на нарушение. И если в той или иной конкретной ситуации требования принципа автономии вступают в противоречие с требованиями какого-либо другого принципа, например, принципа "не навреди", то возникает необходимость нарушить один из них.
Принцип справедливости выражен в словах Гиппократа о том, что "врач должен быть справедливым при всех обстоятельствах". Но что же такое справедливость?
Так Аристотель сформулировал известный критерий справедливости: равные должны рассматриваться равно, а неравные должны рассматриваться неравно . Это формальный критерий, т.к. он не дает возможности выявить условия равенства, а именно в каком отношении сравниваемые объекты (или людей) следует рассматривать как равные. В реальных жизненных ситуациях справедливыми признаются только те действия или намерения, которые учитывают различные критерии справедливости. Применительно к медицинской практике также выделяются различные критерии, позволяющие определить справедливость или несправедливость чего-либо.
Прежде всего, выделяется критерии социальной справедливости, но при ближайшем рассмотрении выясняется, что его не только не достаточно, но и появляется необходимость в определении критериев самого понятия социальной справедливости. В социальном плане понятие справедливости рассматривается в связи с социальным равенством. В Новое время в восточных этических системах понятие "справедливости" было лишено смысла социального равенства и понималось не как способ уравнять шансы членов общества, а как "воздаяние должного".
Еще один аспект справедливости? выяснение критерия потребности . Потребности у всех разные, причем потребности человека необходимо различать (жизненно необходимые и не столь важные, возможно даже неразумные). Жизненно необходимой является потребность пациента в пище, в отличие от потребности смотреть телевизор. Другой случай? наличие ограниченного количества лекарства или дорогостоящего оборудования необходимого для нескольких пациентов ставит проблему меры потребности, т.е. у кого из пациентов в данный момент выше потребность в получении лекарства.
Еще один критерий, который может помочь врачу в решении сложной дилеммы состоит в определении заслуг того или иного больного.
В условиях современной рыночной экономики немалую роль играет еще один критерий? возможность пациента заплатить за медицинские услуги.
В реальной жизни ни один из критериев не может считаться единственно правильным и абсолютным. Хотя в той или иной ситуации может играть определяющую роль и влиять на решение медицинского работника. Причем, чем больше критериев стремится учесть врач, тем более обоснованным будет его выбор. Но если принцип справедливости вступает в противоречие с принципом "не навреди", но врач должен, исходя из медицинских показаний, оказать помощь тому, кто в ней остро нуждается, а не обладает большими заслугами или материальными средствами.
Сформулируем принцип справедливости в общем виде так: каждый пациент должен получать медицинскую помощь в том объеме, который ему необходим, и настолько срочно, насколько он нуждается в этом, независимо от расы, вероисповедания, положения в обществе, материального благосостояния.
Деонтологическая модель и принцип соблюдения долга. В начале 40-х гг. XX вв. в специальную медицинскую литературу и медицинскую практику проф.Н. Н. Петровым введен термин "медицинская деонтология". Он использовал этот термин для обозначения сферы врачебной этики, которая после 1917 г. была "отменена" за логическую и историческую связь с религиозной культурой.
Медицинская деонтология (dentos ? должное, logos ? учение) ? это совокупность "должных" правил, соответствующих той или иной конкретной области медицинской практики. Примером деонтологической модели может служить хирургическая деонтология. Н.Н. Петров в работе "Вопросы хирургической деонтологии" выделяет следующие правила:
- "хирургия для больных, а не больные для хирургии";
- "делай и советуй больному делать только такую операцию, на которую ты согласился бы при наличной обстановке для самого себя или для самого близкого тебе человека";
- "для душевного покоя больных необходимы посещения хирурга накануне операции и несколько раз в самый день операции, как до нее, так и после";
- "идеалом большой хирургии является работа с действительно полным устранением не только всякой физической боли, но всякого душевного волнения больного".
Заметим, что с точки зрения Н.Н. Петрова, "информирование" должно включать не столько "адекватную информацию", сколько внушение "о незначительности риска в сравнении с вероятной пользой операции".
А.Я. Иванюшкин дает определение деонтологии как проекции понятий врачебной этики на ту или иную ситуацию медицинской практики. Не случайно, что медицинская деонтология дифференцируется соответственно специальностям в медицине: деонтология в хирургии, стоматологии, в психиатрии, деонтология средних медицинских работников и т.д. Отечественные издание по медицинской деонтологии 60-80 гг. охватили практически все области медицины. Например, в изданной в 1977г. книге "Проблемы медицинской деонтологии" представлено 90 статей, касающихся деонтологических аспектов различных клинических дисциплин и узкопрофильных специальностей.
Литература
1.Лопатин П. В.: Биоэтика. - М.: ГЭОТАР-Медиа, 2011
2.Хрусталев Ю. М.: Введение в биомедицинскую этику. - М.: Академия, 2010
.Лопатин, П. В.: Биоэтика. - М.: ГЭОТАР-Медиа, 2008
.ГОУ ВПО "Казанский гос. медицинский ун-т" Федерального агентства по здравоохранению и социальному развитию РФ, Студенческое научное общество КГМУ: Сборник тезисов. - Казань: КГМУ, 2007
.Лопатин П. В.: Биоэтика. - М.: ГЭОТАР-Медиа, 2006
.Брек И.: Священный дар жизни. - М.: Паломник, 2004
.Т.В. Мишаткина, З.В. Бражникова, Н.И. Мушинский и др.; Под общ. ред. : Т.В. Мишаткиной, Я.С. Яскевич; Рец.: каф. философии Гомельского гос. ун-та, С.П. Винокурова; Ю.А. Гусев: Этика. - Минск: Новое знание, 2002
.М-во здравоохранения РФ, ГОУ ВУНМЦ по непрерывному медицинскому и фармацевтическому образованию; И.В. Силуянова, В.А. Антипенков, Т.Ф. Кораблева, М.С. Першин; Рец.: Ю.М. Хрусталев, Н.Н. Седова, И.А. Серова: Вопросы тестового контроля по дисциплине "Биомедицинская этика". - М.: ВУНМЦ, 2000
.под ред. проф. А.Ф. Краснова: Сестринское дело. - Самара: Перспектива, 2000
.под ред. проф. А.Ф. Краснова: Сестринское дело. - Самара: Перспектива, 1998
.под ред. В.И. Покровского; Российская академия медицинских наук: Биомедицинская этика. - М.: Медицина, 1997
.Митчем К.: Что такое философия техники?. - М.: Аспект Пресс, 1995
Репетиторство
Нужна помощь по изучению какой-либы темы?
Наши специалисты проконсультируют или окажут репетиторские услуги по интересующей вас тематике.
Отправь заявку
с указанием темы прямо сейчас, чтобы узнать о возможности получения консультации.
Этот принцип был провозглашен Гиппократом и зафиксирован в его «Клятве». Обязательство «воздерживаться от причинения всякого вреда» стало со времен Гиппократа не только главным моральным принципом медицинской деятельности, но и моральным основанием модели взаимодействия медицинских работников с пациентами, их родственниками, своими коллегами и учителями.
В «Клятве Гиппократа» отражены все области деятельности врача, в которых он должен следовать принципу «не навреди»: физическом (правильно лечить, выбирать метод лечения, который принесет наименьший вредный побочный эффект, не способствовать ускорению смерти и абортам), социально-психологическом и правовом (неразглашение врачебной тайны), нравственном (уважение и благодарность своим учителям, коллегам). В «Клятве» говорится: «Я направлю режим больных к их выгоде сообразно с моими силами и моим разумением, воздерживаясь от причинения всякого вреда и несправедливости».
Но как определить, что является вредом применительно к сфере деятельности медицинского работника? В настоящее время выделяются следующие формы вреда, которые могут быть причинены пациенту:
1. Вред, вызванный бездействием, неоказанием помощи тому, кто в ней нуждается. Этот вид вреда относится к наиболее тяжким проступкам медицинского работника и влечет за собой не только моральное осуждение, но и административный санкции, а в ряде случаев и уголовное наказание.
2. Вред, вызванный небрежностью, либо злым умыслом, например, корыстной целью. В зависимости от последствий для пациента такой вид вреда также может повлечь все виды наказания.
3. Вред, вызванный неверными, необдуманными или неквалифицированными действиями. Это вред, который является следствием профессиональных ошибок медицинских работников. В зависимости от степени причиненного вреда он влечет за собой различные виды наказания.
4. Вред, вызванный объективно необходимыми в данной ситуации действиями. Единственная форма вреда, которая причиняется практически всегда, но в различной степени. Это вред, за причинение которого медицинский работник не несет никакого наказания.
Причинение вреда первых трех видов свидетельствует о профессиональной некомпетентности медицинского работника и различной степени деформации его нравственности.
Вред может пациенту может быть причинен нарушением врачебной тайны. Разглашение конфиденциальной информации («врачебной тайны»), с одной стороны, наказывается в соответствии с действующим законодательством, а с другой стороны, законодательство требует сообщения сведений о ряде заболеваний в соответствующие органы здравоохранения.
Таким образом, соблюдение принципа «не навреди» возможно только при условии сформированности у медицинского работника нравственных убеждений и качеств личности, соответствующих требованиям биомедицинской этики.
В соответствии с этим принципом сформировали представления о враче как человеке, который в силу своих профессиональных знаний и опыта, лучше знает, что является для пациента благом, а что вредом. Такое представление впоследствии было перенесено и на других медицинских работников.
Конец работы -
Эта тема принадлежит разделу:
Биомедицинская этика биоэтика как философская отрасль медицины
Методы принципы содержание и теория биомедицинской этики.. методологическим основанием биомедицинской этики является.. общечеловеческие моральные ценности которые выработаны обществом они составляют базис всей жизнедеятельности и..
Если Вам нужно дополнительный материал на эту тему, или Вы не нашли то, что искали, рекомендуем воспользоваться поиском по нашей базе работ:
Что будем делать с полученным материалом:
Если этот материал оказался полезным ля Вас, Вы можете сохранить его на свою страничку в социальных сетях:
| Твитнуть |
Все темы данного раздела:
Биомедицинская этика (биоэтика) как философская отрасль медицины
Биоэтика является подразделом общей науки - этики, что изучает вопрос морали, объектом исследование которой является моральными аспектами деятельности человека. Под термином «биоэтика» нужно понима
Предмет и задачи
Предметом изучения биоэтики является рассмотрение и разрешение спорных этических проблем, которые могут возникнуть в процессе медицинской практики, во время выполнения биомедицинских исследований и
История развития биоэтики как дисциплины
Исторически первой формой врачебной этики были моральные принципы врачевания Гиппократа (460-377 гг. до н.э.), изложенные им в “Клятве”, а также в книгах “О законе”, “О врачах” и др. Гиппократа наз
Основные принципы и нормы биомедицинской этики
Требования практической медицины и биологии, с одной стороны, и социально-гуманистические ожидания общества, с другой, привели к необходимости разработки универсальных этических принципов
Высшие моральные ценности в биомедицинской этике
Добро и Зло являются критериями разграничения нравственного и безнравственного в любой поведенческой деятельности человека. Особое значение приобрета
Предмет и теоретические основы нооэтики
В конце ХІХ века академик В. И. Вернадский заявил о наступлении новой эпохи в эволюции живого вещества, собственно жизни на Земле - эпохи регулирования ее человеческим разумом: «Мы подходим к велик
Здоровье, философское, биологическое и этическое определение. Определение здоровья согласно ВОЗ
Существует множество определений понятия «здоровье». По определению Всемирной организации здравоохранения «Здоровье - это состояние полного физического, психического и социального благополучия, а н
Принцип «делай благо» (модель Парацельса)
Принцип «делай благо» («твори добро») провозглашает нравственной нормой совершение действий для блага пациента. Этот принцип впервые был сформулирован Парацельсом. Основу этого этического принципа
Принцип «соблюдения долга» (деонтологическая модель)
Вошел в медицинскую этику вместе с учением о профессиональном долге медицинских работников. Согласно этому принципу, медработник должен строго выполнять предписанные медицинской этикой нормы и прав
Принцип уважения прав и достоинств человека
Является в биоэтике ведущим, так как позволяет в наибольшей степени реализовать права пациента в отношении своей жизни и здоровья.
Уважение прав и достоинств личности пациента проявляется
Модель технического типа
Одно из следствий биологической революции – возникновение врача-ученого. Нередко врач ведет себя как ученый-прикладник. Врач, который полагает, что его задача в том, чтобы предоставить все данные б
Модель сакрального типа
Моральное отвращение к модели, в которой врач превращается в водопроводчика, полностью лишенного собственных моральных установок, приводит к ому, что впадают в другую крайность, превращая врача в н
Модель коллегиального типа
Некоторые этики говорят о том, что врач и пациент должны видеть друг в друге коллег, стремящихся к общей цели – к ликвидации болезни и защите здоровья пациента. Врач – это друг больного. Именно в м
Модель контрактного типа
Модель социальных отношений, которая соответствует реальным условиям, - это модель, основанная на контракте или соглашении. В нем два индивида или две группы людей действуют на основе взаимных обяз
Существуют две основные модели информированного согласия - событийная и процессуальная
В событийной модели принятие решения означает событие в определенный момент времени. На практике это выглядит следующим образом. После оценки состояния пациента врач ставит диагноз и составл
Этические проблемы отношений «по вертикали» в системе врач– больной
Отношения в системе врач–больной – одна из основных проблем медицинской деонтологии. «Вертикальность» этих отношений определяется, прежде всего, изначальным неравенством врача и больного, проявляющ
Биоэтические и правовые вопросы в акушерстве-гинекологии
Особенности биоэтики в акушерско-гинекологической клинике заключаются в следующем. При лечении больных с гинекологическими заболеваниями возникает множество проблем интимно-сек
Биоэтические вопросы в неонатологии - педиатрии
При организации и оказании медицинской помощи детям выделяют следующие этико-правовые проблемы:
· патерналистский (paternus - отцовский) принцип действий врача, который всю ответств
Биомедицинская этика семейной медицины
Семейную медицину как специальность отличает ряд чрезвычайно важных биомедицинских принципов. Основные из них:
· длительность и непрерывность наблюдения;
· многопрофильность перви
Медико-этические вопросы в психиатрии
Дилемма патерналистского и непатерналистского подходов в современной медицине, в т.ч. психиатрии является «сквозной» для всей биоэтики. Патерналистская модель взаимоотношений врача и пациента основ
Правовые вопросы оказания психиатрической помощи
В процессе оказания гражданам психиатрической помощи возникают правовые отношения, нуждающиеся в законодательном регулировании. Определяющим в этих отношениях является то обстоятельство, что психич
Визначення термінів
У цьому Законі наведені нижче терміни вживаються в такому значенні:
- психічні розлади - розлади психічної діяльності, визнані такими згідно з чинною в Україні Міжнародною статистичною кла
Законодавство України про психіатричну допомогу
Законодавство України про психіатричну допомогу базується на Конституції України і складається з Основ законодавства України про охорону здоров’я, цього Закону та інших нормативно-правових актів, п
Державні гарантії щодо забезпечення психіатричною допомогою та соціального захисту осіб, які страждають на психічні розлади
Держава гарантує:
- фінансування надання психіатричної допомоги в обсязі, необхідному для забезпечення гарантованого рівня та належної якості психіатричної допомоги;
- безоплатне
Конфіденційність відомостей про стан психічного здоров’я особи та надання психіатричної допомоги
Медичні працівники, інші фахівці, які беруть участь у наданні психіатричної допомоги, та особи, яким у зв’язку з навчанням або виконанням професійних, службових, громадських чи інших обов’язків ста
Діагностика психічного розладу та лікування особи, яка страждає на психічний розлад
Діагноз психічного розладу встановлюється відповідно до загальновизнаних міжнародних стандартів діагностики та Міжнародної статистичної класифікації хвороб, травм і причин смерті, прийнятих Міністе
Забезпечення безпеки надання психіатричної допомоги та запобігання небезпечним діянням з боку осіб, які страждають на психічні розлади
Психіатрична допомога надається в найменш обмежених умовах, що забезпечують безпеку особи та інших осіб, при додержанні прав і законних інтересів особи, якій надається психіатрична допомога.
Обмеження, пов’язані з виконанням окремих видів діяльності
Особа може бути визнана тимчасово (на строк до п’яти років)
або постійно непридатною внаслідок психічного розладу до виконання окремих видів діяльності (робіт, професій, служби), що можуть
Психіатричні заклади, медичні працівники та інші фахівці, які надають психіатричну допомогу
Психіатрична допомога надається психіатричними закладами всіх форм власності, а також лікарями-психіатрами за наявності ліцензії, отриманої відповідно до законодавства. Медичні працівники, інші фах
Психіатричний огляд
Психіатричний огляд проводиться з метою з’ясування: наявності чи відсутності в особи психічного розладу, потреби в наданні їй психіатричної допомоги, а також для вирішення питання про вид такої доп
Амбулаторна психіатрична допомога
Амбулаторна психіатрична допомога надається лікарем-психіатром на прохання або за усвідомленою згодою особи; щодо особи віком до 14 років (малолітньої особи) - на прохання або за згодою її батьків
Госпіталізація особи до психіатричного закладу
Особа госпіталізується до психіатричного закладу добровільно - на її прохання або за її усвідомленою згодою. Особа віком до 14 років (малолітня особа) госпіталізується до психіатричного закладу на
Підстави для госпіталізації особи до психіатричного закладу в примусовому порядку
Особа, яка страждає на психічний розлад, може бути госпіталізована до психіатричного закладу без її усвідомленої згоди або без згоди її законного представника, якщо її обстеження або лікування можл
Огляд осіб, госпіталізованих до психіатричного закладу в примусовому порядку
Особа, яку було госпіталізовано до психіатричного закладу за рішенням лікаря-психіатра на підставах, передбачених статтею 14 цього Закону, підлягає обов’язковому протягом 24 годин з часу госпіталіз
Продовження госпіталізації особи в примусовому порядку
Перебування особи в психіатричному закладі в примусовому порядку може здійснюватися лише протягом часу наявності підстав, за якими було проведено госпіталізацію.
Особа, яку було госпіталіз
Виписка особи з психіатричного закладу
Виписка з психіатричного закладу здійснюється у разі завершення обстеження чи експертизи психічного стану особи або видужання особи чи такої зміни стану її психічного здоров’я, що не потребує подал
Примусові заходи медичного характеру
Примусові заходи медичного характеру застосовуються за рішенням суду у випадках та в порядку, встановлених Кримінальним (2001-05, 2002-05), Кримінально-процесуальним кодексами України (1001-05, 100
Порядок судового розгляду заяв про надання психіатричної допомоги в примусовому порядку
Заява лікаря-психіатра про проведення психіатричного огляду особи в примусовому порядку розглядається судом за місцем проживання цієї особи у триденний строк з дня її надходження.
Заява пр
Поміщення особи до психоневрологічного закладу для соціального захисту або спеціального навчання
Підставою для поміщення особи, яка страждає на психічний розлад, до психоневрологічного закладу для соціального захисту є особиста заява особи та висновок лікарської комісії за участю лікаря-психіа
Переведення і виписка з психоневрологічного закладу для соціального захисту або спеціального навчання
Переведення особи з психоневрологічного закладу для соціального захисту або спеціального навчання до будинку-інтернату (пансіонату) для громадян похилого віку та інвалідів або до навчального заклад
Права осіб, яким надається психіатрична допомога
Особи, яким надається психіатрична допомога, мають права і свободи громадян, передбачені Конституцією України та законами України. Обмеження їх прав і свобод допускається лише у випадках, передбаче
Iнформація про стан психічного здоров’я особи та надання психіатричної допомоги
Лікар-психіатр зобов’язаний пояснити особі, якій надається психіатрична допомога, з урахуванням її психічного стану, у доступній формі інформацію про стан її психічного здоров’я, прогноз можливого
Обов’язки власника психіатричного закладу або уповноваженого ним органу
Власник психіатричного закладу або уповноважений ним орган зобов’язаний:
- створювати необхідні умови для надання психіатричної допомоги та правового захисту осіб, яким надається психіатри
Контроль за діяльністю з надання психіатричної допомоги
Державний контроль за діяльністю психіатричних закладів усіх форм власності та фахівців, інших працівників, які беруть участь у наданні психіатричної допомоги, здійснюють у межах своїх повноважень
Оскарження рішень, дій і бездіяльності, пов’язаних з наданням психіатричної допомоги
Рішення, дії чи бездіяльність осіб, які порушують права, свободи та законні інтереси громадян при наданні їм психіатричної допомоги, можуть бути оскаржені, за вибором цих громадян, до власника псих
Прикiнцевi положення
1. Цей Закон набирає чинності з дня його опублікування, крім абзацу четвертого статті 5, абзацу дванадцятого частини третьої статті 25 і статті 28, які набирають чинності з 1 січня 2001 року.
Биоэтические аспекты в наркологии
Проблемы медицинской этики и деонтологии в сфере наркологии в Украине практически не разрабатываются, причем это также связано со специфическим отношениям к наркологическим пациентам, существующим
Медико-этические вопросы в хирургии
Работа в хирургическом отделении или в стационаре должна подчиняться строгой дисциплине, должна соблюдаться субординация, то есть служебное подчинение младшего по должности к старшему. Медицинский
Медико-этические вопросы в онкологии
Проблема биомедицинской этики занимает особое место в онкологической практике. Это связано с тем, что при онкологических заболеваниях самоизлечения практически не бывает и выздоровление больного вс
Медико-этические аспекты в стоматологии
Врач-стоматолог - это профессионал, владеющий специальными знаниями и умениями для практического осуществления диагностики, лечения и предупреждения болезней зубов, полости рта и челюстно-лицевой о
Биоэтические вопросы трансплантологии
Согласно «Резолюции по вопросам поведения врачей при осуществлении трансплантации человеческих органов», принятой 46-ой в Стокгольме, Швеция, в сентябре 1994 года, не разрешается врачам участвовать
Трансплантация эмбриональных тканей
Перспективы трансплантации эмбриональной ткани (ТЭТ) для лечения таких заболевании, как сахарный диабет и болезнь Паркинсона, вновь подняли этические вопросы этики эмбриологических исследований. Тр
Медико-этические и правовые вопросы СПИДа и ВИЧ – инфекции
Прежде чем рассмотреть морально-этические проблемы СПИДа, хотелось бы заметить, что подобные человечество знавало и ранее. Так, можно вспомнить отношение к больным сифилисом, который когда-то также
Биоэтические проблемы жизни
Тема отношения человека к жизни и смерти имеет в биомедицинской этики особое значение. Уважение жизни и личности больного является альфой и омегой врачебной этики от Гиппократа до наших дней. В Меж
Биоэтические аспекты умирания
Хотя человек и знает о конечности своего существования, но, как утверждают многочисленные психологические исследования, сам человек в свою собственную смерть часто по-настоящем
Биоэтика терминальных состояний и паллиативная помощь
На протяжении многих веков умирание больных происходило в обстановке привычного домашнего окружения, и самый тяжелый период больной находился в кругу родных и близких. Их повед
Биоэтические аспекты смерти. Определение момента и критерии смерти. Реанимация
Смерть - естественное явление, венчающее конец жизни. Выбирать не приходится: человек конечен, жизнь его ограничена зачатием и смертью. Поэтому важнейшая этическая задача - выработать механизмы защ
Условия для установления диагноза смерти мозга
Диагноз смерти мозга не рассматривается до тех пор, пока не исключены следующие воздействия: интоксикации, включая лекарственные, первичная гипотермия, гиповолемический шок, метаболические эндокрин
Комплекс клинических критериев, наличие которых обязательно для установления диагноза смерти мозга
3.1. Полное и устойчивое отсутствие сознания (кома).
3.2. Атония всех мышц.
3.3. Отсутствие реакции на сильные болевые раздражения в области тригеминальных точек и любых других ре
Дополнительные (подтверждающие) тесты к комплексу клинических критериев при установлении диагноза смерти мозга
Диагноз смерти мозга может быть достоверно установлен на основании клинических тестов (см. пп. 3.1 - 3.9). Дополнительные тесты выполняются после выявления признаков, описанных в пп. 3.1 - 3.9. ЭЭГ
Продолжительность наблюдения
5.1. При первичном поражении мозга для установления клинической картины смерти мозга длительность наблюдения должна быть не менее 6 часов с момента первого установления признаков, описанных в пп. 3
Установление диагноза смерти мозга и документация
6.1. Диагноз смерти мозга устанавливается комиссией врачей лечебно - профилактического учреждения, где находится больной, в составе: реаниматолога - анестезиолога с опытом работы в отделении интенс
Исторические факты о эвтаназии
Эвтана́зия (греч. ευ - хорошо + θάνατος - смерть) - практика прекращения (или сокращения) жизни человека или животного, страдающег
Виды эвтаназии
В теории выделяются два вида эвтаназии: пассивная эвтаназия (намеренное прекращение медиками поддерживающей терапии больного) и активная эвтаназия (введение умирающему лекарственных средств либо др
Где официально разрешена эвтаназия?
Противоречивые взгляды на эвтаназию с медицинской и морально-этической точек зрения породили и противоречивую юридическую оценку этого явления, что нашло отражение в законодательствах ряда стран.
Биоэтические проблемы суицида
Проблема суицида или, говоря немедицинским языком, самоубийства, отнюдь не относится к числу проблем, поставленных современной биомедицинской этикой. Напротив, она, скорее традиционная проблема эти
Этические аспекты репродукции человека
Биологический и моральный статус человеческого плода.
Этические проблемы искусственного прерывания беременности.
История вопроса. Столкновение интересов религии
Биологический и моральный статус человеческого плода
Когда этические проблемы касаются отношений врача ко взрослому пациенту, вопрос о ценности человека и его жизни очевиден. Однако если мы коснемся вопроса о защите жизни человека до его рождения, ос
Искусственное прерывание беременности: история вопроса
Первые известные упоминания об абортах относятся к истории Китая, отстоящей от нас на 4600 лет. Если судить по прямым и косвенным историческим источникам, практически не было культуры и страны, где
Столкновение интересов религии и общества
Обращение к истории аборта в России заслуживает отдельного рассмотрения не только в связи с естественными патриотическими чувствами и желанием понять ситуацию в собственной стране в первую очередь.
Аргументы противников абортов
Мы уже упоминали позицию категорических противников абортов, которые пышно называют себя «сторонниками жизни». Движение против абортов, хорошо организованное и политически активное, поддерживает гл
Аргументы «за» разрешение абортов
Движение за легализацию абортов в последние годы тоже стало хорошо организованной и политически активной силой: его поддерживают ряд специально созданных организаций общенационального масштаба и де
Проблема морали и права
Рассматривая какую-либо моральную проблему, необходимо различать запреты и разрешения юридические и нравственные, если первые ограничивает свободу человека, навязываются ему извне и формулируются
Взгляды на аборт католической церкви
Общеизвестна непримиримая позиция по отношению к абортам католической церкви, которая во многих случаях стоит во главе движения противников абортов. Данная позиция является неизмен
Взгляды на аборт в православном богословии
В православном богословии, когда речь идет о нравственных вопросах, на первое место чаще всего выдвигается самая жизнь Основателя христианства, как воплотившая в себе идеал
Взгляды на аборт в протестантской церкви
Церковь Адвентистов Седьмого Дня (одно из направлений протестантизма) опубликовала в 1990 г. «Заявление-Консенсус» по аборту Комитета «Христианский взгляд на Человеческую Жизнь».
Взгляды на аборт в исламе
В «Исламском кодексе медицинской этики», в частности, говорится: «Священность человеческой жизни всесильна на всех ее стадиях, начиная от эмбриона и плода. Жизнь неродившегося ребенка должна быть с
Взгляды на аборт иудаизма
Как считают авторитеты иудаизма, аборт (и вообще – нежелание иметь детей) противоречит истории и мессианскому предназначению еврейского народа. В то же время, если беременн
Этика медицинской генетики
Генетическая инженерия, которую считают одним из наиболее выдающихся недавних приобретений науки, позволяющая манипулировать самой природой человека, открывающая возможности, от которых захватывает
Исследования на эмбрионах
Исследования в современной генетике требуют своего материала, в том числе – эмбрионов на разных стадиях развития. Если речь идет о самых ранних, предымплантационных этапах развития зародыша, то так
И новые репродуктивные технологии
Современный мир, претерпевший за последние несколько десятилетий такие изменения, которые даже не представлялись нашим недалеким предшественникам, нарушает привычные, вековые традиции самым радикал
Перспектива клонирования человека
Под клонированием, как известно, понимают производство одной или более точных копий любой данной клетки или животного, включая человека. Первое удачное клонирование овцы, знаменитой Долли, проведен
Задачи, стоящие перед клонированием,
или аргументы «за»
Самый востребованный эффект клонирования – дать возможность бездетным людям иметь своих собственных детей. Миллионы семейных пар во всем мире сегодня ст
Возражения против клонирования
Мы уже отмечали, что многие находят клонирование отвратительным, недопустимым, причем интенсивность эмоций порой трудно объяснима. Такая отрицательная реакция во многих случаях – просто результат д
План-конспект семинарского занятия
1. Международные документы по регулированию биомедицинских исследований.
2. Этические комитеты: статус, механизмы создания, функции и задачи.
3. Соблюдение принципов биомедицинско
Международные документы по регулированию биомедицинских исследований
Регулирование биомедицинских исследований с участием человека, защита его прав и достоинств осуществляется в современных условиях благодаря международным документам, выступающим в качестве основы н
Этические комитеты: статус, механизмы создания, функции и задачи
Этическое сопровождение биомедицинских исследований стало общепризнанной нормой. Выделяют два основных механизма такого сопровождения и этического регулирования научных исследований, связанных с во
Соблюдение принципов биомедицинской этики в обращении с телами умерших и Анатомическими препаратами
Сегодня в отечественных и зарубежных высших учебных медицинских заведениях для изучения строения тела человека студентами в учебном процессе используются планшеты, муляжи, атласы, мультимедийные де
Этические нормы использования животных в биомедицинских исследованиях
Использование животных в медицине – одна из важных проблем в биоэтике. Врач как представитель гуманной профессии должен быть не только добрым человеком, но и милосердным и к людям,
Хельсинская декларация всемирной ассоциации врачей
Рекомендации для врачей, проводящих биомедицинские исследования на человеке
Принята 18-й ассамблеей Всемирной ассоциации врачей, Хельсинки, Финляндия, июнь 1964г.
Социальная справедливость
Справедли́вость - понятие о должном, содержащее в себе требование соответствия деяния и воздаяния: в частности, соответствия прав и обязанностей, труда и возна
Б) доступ к положениям (positions) и должностям был бы открыт всем
Начиная с Аристотеля принято выделять два вида справедливости:
Уравнительная - относится к отношениям равноправных людей по поводу предметов («равным - за равное»). Она от
Исторические аспекты проблемы справедливости в медицине
Идея справедливости во всех перечисленных смыслах имеет непреходящее значение для медицинской практики. С одной стороны, она непосредственно связана с системой государственно-правовых гарантий в об
Основные принципы социальной справедливости в медицине и здравоохранении
Проблемы биоэтики являются одним из ключевых приоритетов работы ЮНЕСКО. Это вопросы и этические проблемы, неизбежно возникающие в связи с прогрессом науки и техники, биомедицинскими исследованиями,
Социальная ответственность
Нравственные нормы, которые существуют в данном обществе, не зависят от воли и желания каждого отдельного его члена. Человек вступает в жизнь, находя эти нормы уже готовыми. С того
Социально-этические проблемы распределения ресурсов в системе охраны здоровья. Модели организации охраны здоровья
В каждой стране исторически складывается и развивается свой способ привлечения экономических ресурсов для оказания медицинской помощи, сохранения и укрепления здоровья населения. Ко
Принцип “prima non nocere” ("прежде всего - не навреди") является старейшим в медицинской этике. Он зачастую совмещается с принципом благодеяния. Однако запрет творить зло и побуждения к созиданию добра несут разные смысловые нагрузки. Принцип непричинения вреда предписывает обязанность не наносить ущерб пациенту не только прямо, намеренно, но и косвенно. Для реализации этого принципа и уменьшения вреда или побочных эффектов предлагаются четыре требования:
1. То, что мы намереваемся делать, не должно быть безнравственным и не должно быть злом.
2. Предполагаемый риск не должен быть средством для достижения благой цели. Планируемое действие может иметь побочные эффекты, но это не значит, что благая цель оправдывает любые средства. Нельзя совершать что-либо безнравственное только потому, что за этим может последовать нечто положительное.
3. Побочный эффект должен быть не специальной целью, а только тем, с чем приходится смириться.
4. Для совершения действия, которое может повлечь за собой негативные последствия, должны быть веские основания. Это означает необходимость взвешивания возможного блага и риска, причем благо должно перевешивать риск.
Если подходить к ситуации со стороны врача, можно различить такие формы "вреда":
· вред, вызванный бездействием, неоказанием помощи тому, кто в ней нуждается;
· вред, вызванный небрежностью либо злым умыслом, например корыстной целью;
· вред, вызванный неверными, необдуманными или неквалифицированными действиями;
· вред, вызванный объективно необходимыми в данной ситуации действиями.
Вред, который могут нанести пациенту действия врача, бывает намеренным либо ненамеренным. О намеренном вреде мы можем говорить и в случаях преступного (со злым умыслом) причинения вреда, и тогда, когда по медицинским показаниям вред объективно необходим (неизбежен). Его можно предвидеть заранее и оценить его возможные масштабы. Но часто люди, в том числе и врачи, своими действиями причиняют ненамеренный вред. Если взглянуть на ситуацию со стороны пациента, то можно будет увидеть самые разные виды вреда.
Сам по себе визит к врачу требует затрат времени (а теперь нередко и денег), которое пациент мог бы посвятить чему-то другому, более приятному для него, или наоборот: из-за визита к врачу не смог сделать какие-то другие важные для себя дела. А если, скажем, врач предписывает пациенту определенный режим, то вред выражается в некотором (порой весьма существенном) ограничении возможностей пациента, его свободы; в случае госпитализации, вред, связанный с ограничением возможностей, становится особенно значительным.
Еще одна форма вреда связана с информированием пациента о его состоянии и прогнозе его заболевания. В этом случае вред может быть причинен в связи с утаиванием информации, с обманом пациента, а также и с сообщением ему правдивой информации. С одной стороны, обманывая кого-либо, мы этим самим по себе наносим ему вред, поскольку унижаем его достоинство; кроме того, человек, делающий что-то на основе недостаточной или неверной информации, может невольно причинить ущерб и себе, и окружающим. С другой стороны, вред может быть нанесен и в том случае, если пациенту дается правдивая, но обескураживающая информация о состоянии его здоровья, особенно когда это делается в жестоких формах, без учета его эмоционального состояния.
Вред пациенту может проистекать и из того, что врач или любой другой работник лечебного учреждения сообщает медицинскую информацию о данном пациенте третьим лицам (нарушает правило конфиденциальности). Вообще раскрытие этой информации является нарушением закона, защищающего врачебную тайну, и в таких случаях мы не можем говорить о том, что данный вред неизбежен. Но и в тех ситуациях, когда закон допускает или даже требует раскрытия этой информации (но только строго определенному кругу лиц!), пациенту, тем не менее, может быть нанесен вред (который теперь уже оказывается неизбежным), хотя бы тем самым и была предотвращена опасность нанесения вреда другим людям посредством их инфицирования. В этом случае, как и в случае с обманом пациента, речь идет о причинении ему не физического, а морального вреда.
Далее. Лечение, назначенное врачом, может включать болезненные процедуры. Получается, что врач (разумеется, с благой целью - ради излечения болезни) причиняет пациенту физические страдания. А в определенных ситуациях врач оказывается перед необходимостью нанести и более серьезный ущерб, скажем, произвести ампутацию какого-то органа, что сделает пациента инвалидом.
Наконец, возможен и такой уже известный нам вариант, когда пациент страдает от смертельного, неизлечимого недуга, к тому же сопровождающегося сильнейшими болями. В этом случае пациент может решить, что скорая и безболезненная смерть для него будет представлять меньший вред, чем продолжение тяжелых и безнадежных мучений.
В отличие от других перечисленных нами ранее разновидностей вреда, которого можно и нужно избегать, в данном случае речь идет о таком вреде, который неизбежен, коль скоро предполагается, что пациент получит от врача некое благо. Во-первых, важно, чтобы причиняемый вред не превышал того блага, которое приобретается в результате медицинского вмешательства, и, во-вторых, чтобы при выбираемом варианте действий сам по себе этот вред был минимальным по сравнению со всеми другими возможными вариантами.
Таким образом, принцип "не навреди" следует понимать в том ключе, что вред, исходящий от врача, должен быть только вредом объективно неизбежным и минимальным.